W prawidłowych warunkach naczynia te transportują chłonkę z tkanek do układu krążenia. Jeżeli z jakiegoś powodu zostają uszkodzone, chłonka ze światła naczyń przedostaje się do tkanek, gdzie ulega akumulacji i prowadzi do powstania zmian obrzękowych.
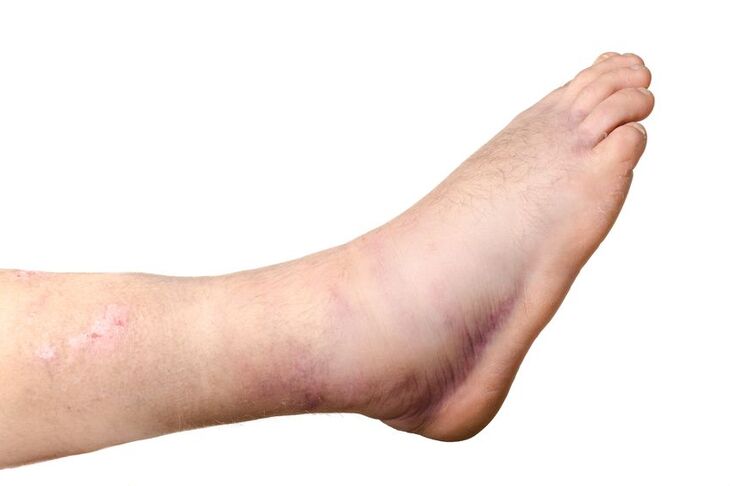
Początkowo zmiany te są odwracalne i mogą ustąpić w wyniku wdrożenia odpowiedniego leczenia. Jeśli jednak obrzęk utrzymuje się długo, dochodzi do pogłębienia zaburzeń i przywrócenie prawidłowego stanu zajętej części ciała staje się niemożliwe. Obrzęk limfatyczny najczęściej obejmuje kończyny, zarówno dolne, jak i górne.
Wyróżnia się dwa podstawowe rodzaje obrzęków limfatycznych: pierwotny i wtórny.
- Obrzęk pierwotny jest spowodowany nieprawidłowym wykształceniem naczyń chłonnych, które może mieć charakter wrodzony; w zdecydowanej większości przypadków dotyczy kobiet.
- Częściej pojawia się jednak obrzęk wtórny, wywołany urazami, zakażeniami, zabiegami chirurgicznymi czy obecnością guzów nowotworowych.
Każdy obrzęk limfatyczny pojawiający się u osoby dorosłej powinien skłonić do poszukiwania zmian nowotworowych, które mogą leżeć u jego podłoża.
Obrzęk limfatyczny - przyczyny
Obrzęk limfatyczny rozwija się w następstwie uszkodzenia naczyń chłonnych przez różnorodne czynniki:
1. Wrodzone - w wyniku zaburzeń rozwojowych dochodzi do braku rozwoju lub niedorozwoju naczyń lub węzłów chłonnych. Przyczyny tego zjawiska nie są znane. Czasem zmiany obrzękowe mogą być tylko jednym z objawów niektórych zespołów genetycznych:
- choroba Milroya – obok nasilonego obrzęku jednej kończyny występuje zastój żółci w drogach żółciowych oraz zastój chłonki w naczyniach limfatycznych jelit;
- zespół Turnera – dotyczy wyłącznie kobiet; cechy charakterystyczne to niski wzrost, słabo zaznaczone cechy żeńskie, upośledzenie funkcji jajników i bepłodność;
- zespół Proteusza – powiększenie rąk i stóp, przerost kości długich, guzy w tkance podskórnej.
2. Pozapalne - zapalenie skóry wywołane owrzodzeniem, urazem, ukąszeniem przez owady lub zwierzęta może prowadzić do objęcia stanem zapalnym również naczyń i węzłów chłonnych.
3. Nowotworowe - zmiana nowotworowa może dotyczyć samego układu chłonnego, np. węzłów chłonnych; guz nowotworowy może też wywodzić się z innego narządu, ale uciskając sąsiadujące naczynia limfatyczne może prowadzić do ich niedrożności.
4. Jatrogenne, czyli stanowiące powikłanie różnych procedur medycznych. Najczęściej obrzęki limfatyczne pojawiają się w następstwie operacyjnego leczenia nowotworów. U co czwartej kobiety poddanej operacji usunięcia piersi z powodu nowotworu występuje obrzęk chłonny kończyny górnej. Częsty jest również obrzęk chłonny kończyn dolnych po usunięciu węzłów chłonnych pachwinowych lub po operacjach narządów rodnych. Do jatrogennych przyczyn należy też uszkodzenie naczyń limfatycznych w wyniku radioterapii nowotworów, a także różnego rodzaju operacje naczyniowe.
5. Przewlekła niewydolność żylna - powstają mieszane obrzęki żylno-limfatyczne; problem ten dotyka około 300 milionów ludzi na całym świecie.
6. Choroby tkanki łącznej - obrzęki pochodzenia limfatycznego rzadko mogą pojawić się w twardzinie układowej, łuszczycowym i reumatoidalnym zapaleniu stawów.
7. Pasożytnicze - spowodowane głównie filariozą, czyli chorobą wywołaną zarażeniem nicieniami bytującymi w naczyniach oraz węzłach chłonnych; występuje głównie w Azji.
8. Pourazowe - obrzęk może powstać również w wyniku urazu kończyny przebiegającego z uszkodzeniem układu chłonnego; dotyczy to również uszkodzeń w wyniku zabiegów operacyjnych lub napromieniania w czasie radioterapii.
Reklama
Obrzęk limfatyczny - objawy
Do objawów choroby zalicza się:
- uczucie ciężkości kończyny (najczęściej zajęta jest tylko jedna kończyna),
- przyrost objętości kończyny: mały (do 20%), średni (20-40%), duży (powyżej 40%),
- skóra blada, o prawidłowym uciepleniu,
- obrzęk palców, powodujący ich zniekształcenie (palce kiełbaskowate),
- głębokie poprzeczne bruzdy na palcach,
- zmiany pęcherzykowe na skórze, przypominające brodawki, często z wyciekiem limfy,
- zanik fałdu oddzielającego palce od śródstopia (objaw Stemmera),
- skłonność do zakażeń bakteryjnych i grzybiczych, zwłaszcza po skaleczeniach lub zadrapaniach (pojawia się wówczas ból, zaczerwienienie, napięcie skóry oraz gorączka),
- jeśli nie ma zapalenia, zmiany są bezbolesne,
- zaburzenia emocjonalne i psychiczne (depresja).
Cechy obrzęku limfatycznego zmieniają się w miarę postępu choroby. Początkowo obrzęknięte tkanki są miękkie, podatne na ucisk; po zwolnieniu ucisku na skórze pozostaje charakterystyczny dołek. Nasilenie zmian wiąże się ze stwardnieniem skóry, a także jej przebarwieniem i nadmiernym rogowaceniem. Skóra staje się szorstka i nie poddaje się tak łatwo uciskowi. Równocześnie powiększa się obszar zajęty obrzękiem, sprawność kończyny zostaje upośledzona, pojawiają się zmiany w układzie kostno-stawowym. Takie zaawansowane stadium obrzęku limfatycznego nazywa się słoniowacizną.
Powiększanie się obrzęku polega głównie na szerzeniu się przez ciągłość na sąsiadujące tkanki. Bardzo rzadko obrzęk obejmuje też drugą kończynę. Postęp zmian obrzękowych jest na ogół powolny. Obrzęk związany z chorobą nowotworową może charakteryzować się szybkim przebiegiem, dlatego wymaga pilnej konsultacji lekarskiej. Podobnie pojawienie się cech zapalenia powinno skłonić do szybkiej wizyty u lekarza.
Obrzęk limfatyczny jest chorobą postępującą. Nie należy opóźniać konsultacji lekarskiej po zaobserwowaniu zmian obrzękowych, gdyż wczesne wdrożenie leczenia może zwolnić progresję choroby i poprawić komfort życia.
Reklama
Obrzęk limfatyczny - wizyta u lekarza
Pacjent z obrzękiem limfatycznym pozostaje pod opieką chirurga naczyniowego. Lekarz powinien na podstawie zebranego wywiadu, badania fizykalnego i ewentualnie badań obrazowych potwierdzić rozpoznanie, wskazać przyczyny, które mogły doprowadzić do obrzęku oraz zaproponować odpowiednie metody leczenia.
Podczas wizyty warto zadać lekarzowi kilka pytań dotyczących choroby, jej dalszego przebiegu i sposobu postępowania; zrozumienie istoty problemu umożliwi lepszą współpracę pacjenta i lekarza w procesie terapeutycznym.
A oto przykładowe pytania, jakie można zadać lekarzowi podczas wizyty:
- Czy obrzęk kończyny może być związany z innym toczącym się w organizmie procesem chorobowym?
- Czy nasilenie objawów może się zmienić?
- Czy możliwe jest rozprzestrzenienie się obrzęku na inne części ciała?
- Czy zmiany mogą całkowicie ustąpić?
- Co zrobić, aby zmniejszyć dolegliwości?
- Czy w moim przypadku fizjoterapia może przynieść pożądany skutek?
- Jak często i przez jaki okres czasu należy stosować kompleksową terapię limfatyczną?
- Jak długo trzeba nosić opaski/rękawy uciskowe?
- Jak dopasować rozmiar opaski/rękawa uciskowego do objętości kończyny?
- Jakich zachowań należy unikać, aby nie doszło do zaostrzenia choroby?
- Czy skłonność do występowania obrzęków limfatycznych jest dziedziczna?
- Czy obrzęki mogą się nasilić w czasie ciąży?
- Czy obrzęk chłonny jest przeciwwskazaniem do zabiegów operacyjnych?
Reklama
Obrzęk limfatyczny - powikłania
Obrzęk limfatyczny dotyczy przede wszystkim skóry i tkanki podskórnej, wywołując w nich różne zmiany patologiczne:
- Zwiększenie objętości – jest następstwem gromadzenia się limfy, która wydostaje się z uszkodzonych lub niedrożnych naczyń chłonny i ulega magazynowaniu w tkankach. Zwiększenie objętości wiąże się też z przerostem tkanki tłuszczowej.
- Pogrubienie i stwardnienie – jest następstwem namnożenia fibroblastów, czyli komórek tworzących tkankę łączną, z której zbudowana jest skóra. Zadaniem fibroblastów jest produkcja kolagenu, podstawowego białka tworzącego strukturę skóry. Jego nadmierne wytwarzanie w obrzęku limfatycznym prowadzi do stwardnienia skóry.
- Nadmierne rogowacenie – w obrzęku limfatycznym dochodzi też do nadmiernego namnażania komórek naskórka – keratynocytów, które odpowiadają za tworzenie warstwy zrogowaciałej skóry.
- Zapalenie – nagromadzenie chłonki, która ze względu na wysoką zawartość białka stanowi dobrą pożywkę dla drobnoustrojów, sprzyja zakażeniom bakteryjnym i grzybiczym, co prowadzi do rozwoju stanu zapalnego w zajętej kończynie. Powikłanie to występuje u 20-40% chorych.
- Powikłaniem przewlekłego obrzęku limfatycznego może być też nowotwór złośliwy – mięsak limfatyczny. Częstość jego występowania jest największa wśród kobiet z obrzękiem chłonnym kończyny górnej po operacyjnym usunięciu piersi. Może mieć postać guza, owrzodzenia lub nacieku.
Utrzymujący się długotrwale nasilony obrzęk limfatyczny prowadzi do zmian w obrębie kości i stawów. Masywny obrzęk i stwardnienie tkanek upośledzają ruchomość w stawach, a po dłuższym czasie prowadzą do zmian zwyrodnieniowych. Zmiany emocjonalne i psychiczne wiążą się ze znacznym upośledzeniem funkcjonowania chorego, spowodowanym obrzękiem chłonnym.
Reklama
Obrzęk limfatyczny - czynniki ryzyka
Czynniki ryzyka obejmują:
- Zabiegi operacyjne przebiegające z usunięciem węzłów chłonnych. U 10-40% kobiet po operacji usunięcia piersi wraz z okolicznymi węzłami chłonnymi rozwija się obrzęk chłonny.
- Radioterapia - naświetlanie może uszkadzać elementy układu chłonnego i prowadzić do rozwoju obrzęku.
- Wyjazdy do krajów azjatyckich – ryzyko zarażenia filariozą. Około 90 milionów ludzi cierpi na obrzęk limfatyczny spowodowany przez tę chorobę.
- Urazy przebiegające z uszkodzeniem naczyń chłonnych.
- Ukąszenia przez owady lub zwierzęta – stwarza ryzyko wystąpienia stanu zapalnego naczyń i węzłów chłonnych.
- Długotrwałe stanie, siedzenie ze spuszczonymi nogami lub utrzymywanie opuszczonego ramienia – nasila istniejący już obrzęk limfatyczny kończyny, utrudniając odpływ chłonki.
- Brak higieny osobistej – sprzyja zakażeniom obrzękniętej kończyny, co nasila zmiany chorobowe.
Reklama
Obrzęk limfatyczny - badania
Obrzęk limfatyczny najczęściej można rozpoznać na podstawie zebranego wywiadu lekarskiego oraz przeprowadzonego badania fizykalnego. W przypadkach wątpliwych oraz wymagających potwierdzenia można wykonać badania obrazowe układu chłonnego:
- limfoscyntygrafię,
- tomografię komputerową,
- rezonans magnetyczny.
Limfoscyntygrafia - diagnostyka pierwotnego i wtórnego obrzęku limfatycznego
Limfoscyntygrafia to metoda wykorzystująca substancję znacznikową – izotop technetu związany z ludzkim białkiem, albuminą. Substancja ta jest wstrzykiwana podskórnie lub śródskórnie między II i III oraz III i IV palcem dłoni lub stopy (w zależności od tego, która kończyna jest zajęta). Następnie specjalna kamera (tzw. gamma-kamera) rejestruje promieniowanie emitowane przez znacznik i na tej podstawie określa jego przemieszczanie się oraz ewentualną akumulację.
Pierwszą rejestrację promieniowania wykonuje się zaraz po podaniu znacznika, a drugą po kilku godzinach (najczęściej dwóch). W międzyczasie pacjent wykonuje ćwiczenia, które mają spowodować przepływ chłonki ze znacznikiem (chodzenie, zaciskanie dłoni w pięść). Analiza sygnałów docierających do gamma-kamery ze znacznika pozwala na stwierdzenie lub wykluczenie patologii w zakresie układu chłonnego. Dla obrzęku limfatycznego charakterystyczne jest opóźnienie transportu znacznika lub jego całkowity brak, akumulacja znacznika w skórze i nieprawidłowe uwidocznienie węzłów chłonnych.
Limfoscyntygrafia jest złotym standardem w badaniu czynności układu chłonnego. Nie można jej jednak wykonywać w ciąży, w przypadku nadwrażliwości na stosowaną substancję znacznikową oraz jeśli w miejscu wstrzykiwania znacznika do skóry występuje stan zapalny (co jest dość częstym powikłaniem obrzęku limfatycznego).
Tomografia komputerowa - zdjęcie rentgenowskie w przypadku obrzęku limfatycznego
Tomografia komputerowa (TK) - jest to badanie obrazowe wykorzystujące promieniowanie rentgenowskie (stąd przeciwwskazane w okresie ciąży). Pozwala uwidocznić bardzo charakterystyczny dla obrzęku limfatycznego obraz „plastra miodu” w tkance podskórnej oraz pogrubienie skóry. Metoda ta stosowana jest szczególnie w celu wykazania obecności powiększonych węzłów chłonnych, które mogą być podejrzane o pochodzenie nowotworowe.
Rezonans magnetyczny w diagnozowaniu obrzęków limfatycznych
Rezonans magnetyczny (MRI) - ze względu na to, że rezonans magnetyczny pozwala lepiej zobrazować różnicę między tkankami, umożliwia wykrycie obrzęku limfatycznego jeszcze wtedy, gdy u pacjenta nie ma żadnych objawów klinicznych. Ponadto badanie jest przydatne w odróżnieniu obrzęku od tkanki tłuszczowej, wykrywaniu zmian nowotworowych oraz stwierdzeniu wad rozwojowych naczyń chłonnych.
Rak limfatyczny i badanie histopatologiczne
Jeżeli podejrzewa się, że obrzęk tkanek może mieć charakter nowotworowy, najlepszym i rozstrzygającym badaniem jest biopsja zmienionej tkanki lub pobranie całego zajętego węzła chłonnego i przeprowadzenie badania histopatologicznego.
Reklama
Leczenie obrzęku limfatycznego. Jak zlikwidować obrzęk limfatyczny?
Podstawą leczenia obrzęku limfatycznego, będącego następstwem innej choroby (nowotwór, przewlekła niewydolność żylna) jest leczenie choroby pierwotnej. Sposoby leczenia obrzęku limfatycznego zależą od stopnia zaawansowania zmian chorobowych. Metody terapeutyczne można podzielić na zachowawcze i operacyjne.
Leczenie zachowawcze
W początkowym stadium choroby, gdy nie doszło jeszcze do znacznego stwardnienia i pogrubienia skóry, skuteczne może okazać się leczenie zachowawcze. Rozpocząć je może sam pacjent, wprowadzając odpowiednie zmiany w swoim stylu życia:
- Unikanie długotrwałego stania oraz siedzenia ze spuszczonymi nogami (w przypadku obrzęku kończyn dolnych). Taka pozycja sprzyja gromadzeniu limfy pod wpływem siły grawitacji w kończynach dolnych i nasila zmiany obrzękowe. Zaleca się odpoczynek w pozycji siedzącej z nogami uniesionymi lekko do góry. Jeśli obrzęk występuje na kończynie górnej, należy również w miarę możliwości utrzymywać ją w pozycji uniesionej, aby ułatwić odpływ chłonki.
- Unikanie urazów. Uraz może nasilać uszkodzenie naczyń chłonnych na drodze mechanicznej; przerwanie ciągłości tkanek w wyniku urazu otwiera również wrota zakażenia, którymi drobnoustroje mogą wniknąć do organizmu. W takich warunkach stan zapalny rozwija się bardzo łatwo, prowadząc do zaostrzenia zmian obrzękowych.
- Dbałość o higienę skóry. Jest to kolejny istotny czynnik zapobiegania zakażeniom skóry.
Leczenie zachowawcze - fizjoterapia
Podstawą jest tu tzw. kompleksowa terapia limfatyczna, w której skład wchodzi drenaż limfatyczny, bandażowanie kompresyjne oraz terapia ruchem:
- Drenaż limfatyczny. Polega na stosowaniu różnych technik masażu, które mają za zadanie ułatwić przepływ chłonki przez uszkodzone lub niedrożne naczynia i doprowadzić do redukcji obrzęku. Drenaż, również z wykorzystaniem specjalnych urządzeń masujących, powinien być przeprowadzony przez doświadczonego fizjoterapeutę, gdyż zbyt intensywna terapia w tym zakresie może doprowadzić do uszkodzenia pozostałych zdrowych naczyń chłonnych i spowodować pogorszenie stanu pacjenta.
- Bandażowanie kompresyjne. Jest to specjalny sposób wywierania ucisku na obrzękniętą kończynę z użyciem bandaży elastycznych, pończoch lub opasek elastycznych. Kompresja powinna być tak zastosowana, aby największy ucisk był wywierany obwodowo i zmniejszał się stopniowo w kierunku dosercowym.
- Terapia ruchem (kinezyterapia). Opiera się na założeniu, że rytmiczny ucisk mięśni na naczynia chłonne, jaki ma miejsce podczas aktywności fizycznej, ułatwia przepływ limfy. Stosowane są różne rodzaje gimnastyki odbarczającej, która ma za zadanie zmniejszenie obrzęków.
Wymienione zabiegi fizjoterapeutyczne nie mogą być stosowane, jeśli w skórze lub tkance podskórnej występuje ostry stan zapalny, rozpoznano świeżą zakrzepicę żył głębokich, pacjent cierpi na zastoinową niewydolność krążenia lub nowotwór złośliwy.
W większości przypadków kompleksowa terapia limfatyczna przynosi dobre efekty. Po zmniejszeniu obrzęku można zastąpić intensywne zabiegi stosowaniem opasek lub pończoch uciskowych w ciągu dnia, indywidualnie dobranych do stanu kończyny; w niektórych przypadkach zaleca się także bandażowanie kończyny na noc bandażem elastycznym. Jeśli pacjent cierpi równocześnie na zaawansowaną chorobę niedokrwienną kończyn, stosowanie trwałego ucisku jest przeciwwskazane.
Leczenie operacyjne
Jeśli metody leczenia zachowawczego są nieskuteczne, rozwiązaniem może być leczenie operacyjne. Wskazaniem do takiej inwazyjnej terapii może być:
- masywny obrzęk okolicy narządów płciowych, utrudniający oddawanie moczu,
- obrzęk okolicy głowy utrudniający widzenie,
- obrzęk kończyny w znaczący sposób zaburzający jej funkcję.
Zabieg operacyjny może obejmować usunięcie nadmiaru patologicznie zmienionej skóry i tkanki podskórnej; obarczony jest jednak dużym ryzykiem martwicy skóry, a u części chorych po kilku latach występuje nawrót choroby. Możliwe jest też zespolenie naczyń chłonnych ze sobą lub z naczyniami żylnymi metodami mikrochirurgicznymi; na wczesnym etapie choroby zabieg przynosi dobre efekty, jednak dostępność do tej metody leczniczej jest niewielka.
Leczenie farmakologiczne
Leczenie farmakologiczne stosuje się właściwie jedynie w przypadku powikłań obrzęku w postaci stanu zapalnego. Polega na doustnym podawaniu antybiotyków aż do ustąpienia zaczerwienienia skóry, najczęściej przez 10-14 dni. W ciężkich zakażeniach można podawać antybiotyki drogą dożylną.
Terapia psychologiczna
Ważnym aspektem terapii jest pomoc psychologiczna. Przewlekły charakter obrzęku, częste nawroty choroby i wynikające z niej ograniczenia funkcjonowania osobistego i społecznego mogą stać się źródłem zaburzeń depresyjnych o różnym stopniu nasilenia. Udzielenie profesjonalnego wsparcia może pomóc zaadaptować się do swojej choroby i wynikających z niej ograniczeń.
Systematyczne stosowanie terapii limfatycznej w większości przypadków prowadzi do redukcji objętości kończyny oraz zmniejszenia dolegliwości, jednak szanse na długotrwały powrót pełnej sprawności są małe. W przypadku obrzęku limfatycznego będącego następstwem innej choroby (np. nowotworu), rokowanie co do przeżycia zależy od przebiegu tej choroby.
Obrzęk limfatyczny - profilaktyka
Nie wszystkim przypadkom obrzęku chłonnego można zapobiec. Nie mamy wpływu na pojawienie się różnych postaci obrzęku wrodzonego. Trudno też uniknąć obrzęków powstających w następstwie zabiegów operacyjnych (np. usunięcia węzłów chłonnych), gdyż ich przeprowadzenie jest często jedyną metodą leczenia chorób zagrażających życiu pacjenta (nowotwory).
Profilaktyka obrzęków limfatycznych obejmuje takie ogólne zalecenia, jak unikanie zakażeń i urazów, gdyż mogą one doprowadzić do uszkodzenia układu chłonnego. Trudno jednak wskazać tu jakieś konkretne działania.
Nieco więcej uwagi należy jednak poświęcić zapobieganiu obrzękom limfatycznym wywołanym filariozą. Ponieważ larwy nicieni, odpowiedzialne za wywołanie choroby są przenoszone przez komary, profilaktyka filariozy i związanego z nią obrzęku polega na stosowaniu środków ochrony przeciw komarom, o których należy pamiętać, podróżując w rejony tropiku:
- noszenie odzieży z długim rękawem i długimi nogawkami po zmroku,
- spanie w zamkniętych pomieszczeniach na wyższych kondygnacjach, najlepiej klimatyzowanych,
- używanie szczelnej moskitiery nasączonej permetryną (środek odstraszający owady),
- stosowanie środków odstraszających komary na odzież (permetryna) i odsłoniętą skórę.
W niektórych przypadkach wskazane może być profilaktyczne przyjmowanie leków przeciwpasożytniczych – dietylokarbamazyny lub iwermektyny.
Obrzęk limfatyczny z reguły charakteryzuje się przewlekłym przebiegiem. Nasilenie dolegliwości można zmniejszyć metodami fizjoterapii i kompresjoterapii; wymaga to jednak od pacjenta dużo zaangażowania w postaci regularnego poddawania się masażom oraz uprawiania gimnastyki odbarczającej. Efekty terapii można monitorować samodzielnie poprzez dokonywanie pomiaru obwodu zmienionej chorobowo kończyny, zawsze w tym samym miejscu.
Obrzęk limfatyczny - życie z chorobą
O ile obrzęk nie jest wywołany zmianami nowotworowymi, nie wpływa na długość życia pacjenta; może jednak poważnie upośledzać jego funkcjonowanie, zarówno poprzez ograniczenie sprawności ruchowej, jak i w wyniku niekorzystnego oddziaływania na psychikę. Zmiany w wyglądzie zewnętrznym oraz ograniczenie sprawności fizycznej mogą dla wielu pacjentów stanowić poważny problem, utrudniający akceptację choroby oraz zaburzający funkcjonowanie społeczne. Pacjenci powinni mieć zapewnione wsparcie psychologiczne; korzystne mogą być też grupy wsparcia.
Jeśli osoba, u której pojawił się obrzęk limfatyczny, musi zostać poddana operacji z innego powodu, obrzęk nie jest przeciwwskazaniem do przeprowadzenia zabiegu. Nie wpływa on na gojenie ran pooperacyjnych, natomiast zwiększa ryzyko wystąpienia zakażenia w czasie operacji.
Dolegliwości można zmniejszyć poprzez utrzymywanie kończyn w pozycji uniesionej, co ułatwia odpływ limfy. Postępowaniem, które staje się codziennością osób dotkniętych obrzękiem limfatycznym jest kompresjoterapia. Polega ona na noszeniu w ciągu dnia odpowiednio dopasowanych do objętości kończyny pończoch lub rękawów uciskowych oraz bandażowaniu kończyny na noc. Do bandażowania wykorzystuje się bandaże elastyczne, zakładając je w taki sposób, aby ucisk był największy na obwodzie i zmniejszał się stopniowo w kierunku dosercowym.