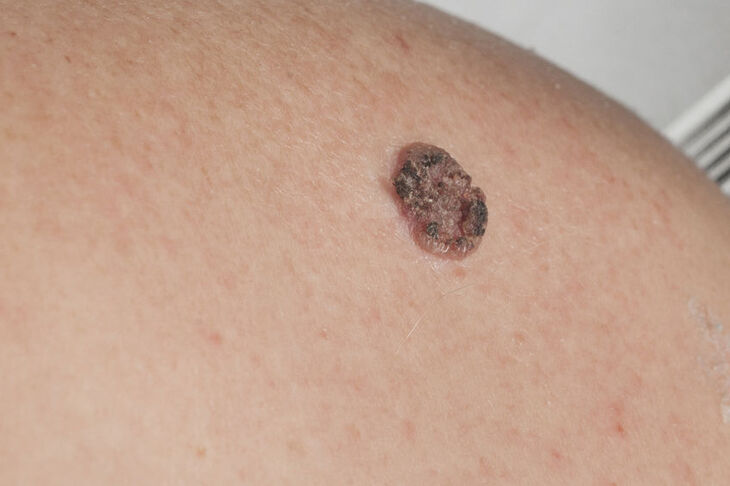
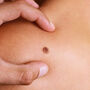
Rak płaskonabłonkowy, inaczej kolczystokomórkowy (ang. squamous cell carcinoma, SCC) to obok raka podstawnokomórkowego (ang. basal cell carcinoma, BCC), jeden z dwóch, głównych typów nowotworów skóry spotykanych wśród polskiej populacji.
Odmiany raka płaskonabłonkowego skóry
Opisuje się dwie jego główne odmiany:
- rogowaciejącą – guz pokryty na powierzchni masami zrogowaciałego naskórka, zmiany są wyniosłe ponad powierzchnię, naciekanie wgłąb skóry jest niewielkie,
- wrzodziejącą – o znacznie większym naciekaniu w głąb, twardych nacieczonych brzegach, a tym samym gorszym rokowaniu niż odmiana rogowaciejąca.
Dwie rzadsze odmiany raka kolczystokomórkowego to:
- brodawkująca,
- bujająca.
Rak płaskonabłonkowy oraz podstawnokomórkowy stanowią łącznie ok. 96% nowotworów skóry i aż 35% wszystkich nowotworów. Częstość zachorowania na SCC wzrasta wraz z wiekiem, szczególnie po 60. roku życia. Mężczyźni chorują częściej niż kobiety.
Zobacz wideo: Czy każdy nowotwór powoduje ból?
Reklama
Przyczyny raka płaskonabłonkowy skóry
Przyczyny wystąpienia raka płaskonabłonkowego są następujące:
- stany przedrakowe (czyli choroby, które predysponują do rozwoju procesu nowotworowego), głównie rogowacenie słoneczne, skóra pergaminowata (xeroderma pigmentosum), uszkodzenie rentgenowskie skóry, leukoplakia, uszkodzenie skóry substancjami chemicznymi (np. arsenem) - stanowią punkt wyjścia do rozwoju SCC częściej niż zdrowa skóra;
- uszkodzenia mechaniczne i chemiczne;
- przewlekłe narażenie na działanie promieni słonecznych (dotyczy zwłaszcza stanów przedrakowych);
- infekcja wirusem brodawczaka ludzkiego (HPV), głównie okolic narządów płciowych.
Reklama
Czym charakteryzuje się rak płaskonabłonkowy skóry?
Wśród charakterystycznych cech raka płaskonabłonkowego wymienia się:
- częste przerzuty (do okolicznych węzłów chłonnych, płuc, mózgu, kości);
- intensywne naciekanie otaczających tkanek;
- przybiera postać drobnych grudek, zaczerwienionych, złuszczających się i pokrytych strupem, następnie zwiększa rozmiary i przybiera formę rogowaciejącą; pacjent często podaje, że zaciął się przy goleniu i do tej pory rana nie chce się zagoić;
- tendencja do rozpadu;
- częste owrzodzenia na powierzchni;
- wałowaty brzeg, brak perełkowatej obwódki;
- świąd, ból, krwawienie;
- występuje zwykle pojedynczo, może pojawiać się w każdym miejscu (ważne: bardzo często rozwija są na granicy skóry i błony śluzowej – okolice warg, narządów płciowych).
Reklama
Jak powstaje rak płaskonabłonkowy skóry?
Mechanizmy prowadzące do transformacji nowotworowej są następujące. W komórkach naskórka (podobnie jak w większości innych komórek organizmu człowieka) zlokalizowany jest materiał genetyczny uformowany w podwójną nić DNA. Wymienia się szereg czynników mogących wywoływać podobne zmiany, należą do nich:
- promieniowanie słoneczne,
- infekcje wirusowe,
- czynniki mechaniczne i chemiczne.
Początkowo mutacje są szybko wykrywane i usuwane przez systemy naprawy DNA z zaoszczędzeniem komórki, lub następuje jej zaprogramowana śmierć, tzw. apoptoza. Jednak w miarę zwiększania liczby mutacji i braku możliwości jednoczesnej naprawy, komórka przechodzi w fazę transformacji złośliwej. Skutkuje to:
- brakiem kontroli nad dzielącą się komórką,
- jej niezahamowanym wzrostem,
- powstaniem kolonii (grupy) komórek potomnych o tych samych cechach,
- a następnie widocznych gołym okiem zmian skórnych.
Reklama
Jak dochodzi do przerzutów?
Mechanizm tworzenia przerzutów związany jest z systematycznym zwiększaniem liczby komórek oraz wytwarzaniem przez nie substancji niszczących otaczające tkanki. Nowotwór nacieka sąsiadujące z nim struktury, w tym naczynia krwionośne i limfatyczne. Jego komórki stopniowo przenikają do układu krążenia stąd przerzuty w płucach, mózgu, kościach a także dostają się drogą naczyń chłonnych (przerzuty w okolicznych węzłach chłonnych).
Reklama
Objawy przerzutów raka płaskonabłonkowego skóry
W momencie wystąpienia przerzutów mogą pojawić się objawy ze strony zajętych narządów.
Są to głównie węzły chłonne:
- powiększenie,
- bolesność przy dotyku,
- unieruchomienie względem podłoża lub pokrywającej skóry,
- połączenie kilku węzłów w tzw. pakiety,
Płuca:
- ból w klatce piersiowej,
- krwioplucie,
- duszność,
Kości miednicy, żebra, kręgosłup, kości udowe:
- bóle kostne,
- patologiczne złamania,
Mózg:
- bóle głowy,
- nudności,
- wymioty,
- halucynacje,
- zaburzenia świadomości,
- napady padaczkowe
Reklama
Diagnostyka raka płaskonabłonkowego skóry
W przypadku podejrzenia raka skóry należy udać się do dermatologa. Nowotwór szybko zdiagnozowany w większości przypadków jest możliwy do usunięcia w całości i nie grozi nawrotami. Hospitalizacja nie jest wymagana w przypadku usuwania niewielkich zmian, natomiast rozległe resekcje zwykle wymagają przyjęcia chorego na oddział.
W trakcie wizyty u specjalisty pacjent może zadać następujące pytania:
- Na jaki rodzaj raka skóry choruję?
- Czym ten rak różni się od innych raków skóry? Czy mam większe szanse na całkowite wyleczenie?
- Czy w moim przypadku resekcja chirurgiczna zapewni całkowite wyleczenie? Jakie jest ryzyko nawrotu choroby?
- Czy chemioterapia lub radioterapia jest jedną z opcji terapeutycznych w moim przypadku.
- Jak długo będzie trwało leczenie w moim wypadku?
- Jakie mogą być skutki uboczne podjętego przeze mnie leczenia?
Specjalista może zadać następujące pytania:
- Czy zmiana zwiększyła się w ostatnim czasie?
- Czy pojawił się świąd, pieczenie lub ból?
- Czy pojawiło się krwawienie z powierzchni zmiany?
- Czy rozpoznano w przeszłości raka skóry?
- Czy rozpoznano raka skóry u kogoś z rodziny? Jeśli tak to u kogo?
Do najważniejszych czynników ryzyka rozwoju raka płaskonabłonkowego skóry należą:
- długotrwałe narażenie na promieniowanie słoneczne,
- rogowacenie słoneczne, leukoplakia i skóra pergaminowata (xeroderma pigmentosum),
- uszkodzenia chemiczne (herbicydy, środki grzybobójcze, pochodne ropy naftowej) i mechaniczne (np. w obrębie blizn po oparzeniach lub przetok),
- infekcja wirusem brodawczaka ludzkiego, głównie w okolicach narządów płciowych,
- stany związane z immunosupresją (pacjenci po przeszczepach narządów lub stosujący terapię glikokortykosteroidową i immunosupresyjną – hydroksykarbamid, azatiopryna, cyklosporyna A),
- występowanie raka skóry w rodzinie,
- rak skóry u pacjenta w przeszłości,
- wiek chorego – szczególnie osoby po 60. roku życia,
- płeć męska.
Rak płaskonabłonkowy skóry - badania
Chory zgłaszając się do specjalisty powinien:
- dokładnie opisać swoje obecne dolegliwości, czy podobne zdarzały się już w przeszłości,
- wymienić choroby, na które aktualnie cierpi, włączając w to uwarunkowane genetycznie, czy schorzenie pojawiło się u któregoś z członków rodziny,
- wymienić wszystkie przyjmowane obecnie leki, zdiagnozowane alergie, jeśli tak, to na co.
Istotnym narzędziem diagnostycznym w przypadku wszystkich schorzeń skóry, nie tylko nowotworowych, jest badanie fizykalne. Konieczne jest, aby pacjent był gotów zaprezentować lekarzowi każdy fragment ciała, nie tylko miejsce występowania zmiany. W ten sposób przeprowadzane jest pełne, prawidłowe badanie dermatologiczne. Oglądaniem i dotykiem specjalista ocenia charakter zmian.
Szybką, nieinwazyjną oraz prostą metodą diagnostyczną jest dermoskopia. Dermatoskop jest podstawowym narzędziem każdego dermatologa. Na podstawie obrazu dermatoskopowego możliwe jest rozpoznawanie zarówno zmian łagodnych ale także złośliwych, (w tym raka podstawnokomórkowego, kolczystokomórkowego jak i czerniaka).
Decydującym elementem (tzw. złotym standardem) procesu diagnostycznego jest badanie histopatologiczne pobranego wycinka i wykazanie obecności komórek nowotworowych. Ważna jest też ocena stopnia naciekania, ponieważ wpływa to na wybór leczenia i rokowanie. Zabieg jest całkowicie bezbolesny, poprzedzony podaniem środka znieczulającego (np. lidokainy).
Diagnozowania raka płaskonabłonkowego skóry
Przerzuty do okolicznych węzłów chłonnych diagnozowane są na podstawie oceny histopatologicznej pobranego węzła, całości którego należy pobrać w całości.
Jeśli istnieją podejrzenia przerzutów odległych (wysunąć je można na podstawie rozwijających się nowych objawów) wykonuje się badania oceniające najczęściej zajmowane narządy. W przypadku płuc podstawą jest RTG klatki piersiowej. Wykonuje się zwykle zdjęcia w dwóch projekcjach, tylno–przedniej oraz bocznej. W celu lepszego uwidocznienia zmian wykonać można tomografię komputerową klatki piersiowej..
Przerzuty do kości diagnozowane są za pomocą scyntygrafii. Nie jest jednak specyficzna, gdyż nie pozwala odróżnić nowotworu od nasilonej osteoporozy. W celu potwierdzenia przerzutu wykonać można dodatkowo tomografię komputerową i badanie rezonansu magnetycznego. Ostatnie z wymienionych trwa stosunkowo długo, lecz pozwala postawić rozpoznanie z dużą dokładnością.
Leczenie przerzutów raka płaskonabłonkowego skóry
W przypadku wykrycia odległych przerzutów można spróbować chirurgicznego usunięcia guzów (gdy są pojedyncze i niewielkich rozmiarów). Obecność powiększonych, wyczuwalnych węzłów chłonnych jest wskazaniem do ich usunięcia (tzw. limfadenektomia). Najczęstszym umiejscowieniem przerzutów raka kolczystokomórkowego są węzły chłonne płata powierzchownego ślinianki przyusznej. W takim przypadku istnieje wskazanie do usunięcia całego płata powierzchownego zajętej ślinianki przyusznej (tzw. paroidektomia powierzchowna). Obecność przerzutu/przerzutów w węzłach chłonnych pachowych jest wskazaniem do limfadenektomi pachowej, a przerzut/przerzuty do węzłów chłonnych pachwinowych do limfadenektomii pachwinowej.
Kolejnym rozwiązaniem leczniczym w przypadku pacjentów z przerzutowym bądź miejscowo zaawansowanym rakiem kolczystokomórkowym jest immunoterapia systemowa. Lekiem o udowodnionej skuteczności jest cemiplimab (inhibitor PD-1). Jest to przeciwciało monoklonalne blokujące receptor PD-1. Lek stosowany jest w postaci wlewów dożylnych co 3 tygodnie a efektem jego działania jest zmniejszanie się wielkości guza i zapobieganie jego progresji.
się terapia przeciwnowotworowa opiera się także na łagodzeniu objawów. Stosować można m.in. następujące leki:
- silnie działające środki przeciwbólowe, jak morfina i jej pochodne,
- metoklopramid jako lek przeciwwymiotny,
- kwas walproinowy w zapobieganiu napadom padaczkowym.
Leczenie chirurgiczne raka płaskonabłonkowego skóry
Najlepszą metodą leczenia raka płaskonabłonkowego jest chirurgiczne usunięcie zmiany, które pozwala ocenić margines zdrowych tkanek. Zadowalające wyniki uzyskuje się w przypadku zmian małych o średnicy do 2 cm i zlokalizowanych w miejscach, gdzie interwencja chirurgiczna nie zaburzy prawidłowego funkcjonowania danego obszaru, np. w obrębie kończyny, tułowia, skóry policzka, czoła.
Resekcja nie powinna być przeprowadzana w miejscach, gdzie istnieje wysokie ryzyko znacznych defektów kosmetycznych wymagających zabiegów rekonstrukcyjnych (jak okolice oczu, nosa, ust). Wtedy należy zastanowić się nad alternatywną formą terapii. Jedną z możliwości jest usunięcie chirurgiczne z wykorzystaniem metody zamrażania (tzw. chirurgia mikrograficzna Mohsa). Polega na etapowym wycinaniu niewielkich fragmentów zmiany, zamrażaniu ich i ocenie mikroskopowej. W przypadku niedoszczętnego usunięcia zmiany, powtarza się etapy od początku aż do uzyskania marginesów wolnych od naciekania nowotworowego. Sposób ten zapewnia minimalny procent nawrotów i można go stosować nie tylko w przypadku zmian zlokalizowanych w okolicach oczu, nosa i małżowin usznych, ale też w nowotworach nawracających i nieostro odgraniczonych. Choć metoda ta jest niezwykle czasochłonna i pracochłonna oraz wymaga ścisłej współpracy pomiędzy chirurgiem, technikiem opracowującym materiał oraz histopatologiem ubytek tkanek zdrowych jest niewątpliwie mniejszy niż przy wycięciu „klasycznym”. Zarówno efekt kosmetyczny jak i funkcjonalny jest dużo lepszy,
Radioterapia raka płaskonabłonkowego skóry
Radioterapia jest metodą stosowaną w pierwszej kolejności w przypadkach, gdy resekcja chirurgiczna nie jest możliwa. Z najważniejszych wskazań wymienić można:
- brak możliwości przeprowadzenia zabiegu ze względu na lokalizację zmiany (okolice oczu, nosa, małżowiny uszne, usta),
- stan ogólny pacjenta nie zezwala na przeprowadzenie zabiegu chirurgicznego,
- pacjent nie wyraża zgody na zabieg resekcji,
- jako metoda uzupełniająca po usunięciu chirurgicznym.
Działania niepożądane radioterapii
Skuteczność terapii ocenia się na ok. 80–85%. Niektórzy chorzy zgłaszają objawy niepożądane w postaci:
- zarumienienia napromieniowanej okolicy,
- obrzęku, blizn zanikowych,
- włóknienia tkanek,
- zaniku owłosienia,
- nadmiernej pigmentacji,
- suchości śluzówek,
- zahamowania wydzielania łez (zniszczenie aparatu łzowego).
Profilaktyka raka płaskonabłonkowego skóry
Jak widać leczenie raka skóry jest niezwykle złożone, jednak nigdy nie stosuje się jednocześnie wszystkich metod. Zawsze należy dokładnie omówić ze specjalistą schemat działania w odniesieniu do konkretnego przypadku i konkretnego pacjenta. Oczywiście najbardziej skuteczne jest leczenie zmian o najmniejszym stopniu zaawansowania. Dlatego tak ważna jest profilaktyka oraz wykrywanie raka skóry (zmiany pierwotnej i nawrotów).
Wyróżniamy dwa typy profilaktyki w raku skóry, pierwotną (zapobiega wystąpieniu raka pierwszy raz w życiu) i wtórną (zapobiega nawrotom).
Profilaktyka pierwotna obejmuje:
- tzw. bezpieczne opalanie – unikanie długotrwałego przebywania na słońcu i oparzeń, pojedyncza sesja powinna trwać krótko z zastosowaniem filtrów przeciwsłonecznych ,
- rezygnacja z opalania w godzinach od 10:00 do 15:00,
- stosowanie kremów z wysokimi filtrami przeciwko promieniowaniu UVA i UVB – powinny być nakładane ok. 30 minut przed wystawieniem skóry na słońce, czynność należy powtarzać co godzinę i po każdym zamoczeniu skóry,
- regularna kontrola zmian chorobowych predysponujących do rozwoju raka – rogowacenie starcze,skóra pergaminowata (xeroderma pigmentosum), leukoplakia, blizny po oparzeniach,
- regularna kontrola pacjentów przewlekle narażonych na działanie silnych, szkodliwych substancji chemicznych – arsen, środki owadobójcze i grzybobójcze, pochodne ropy naftowej.
Do profilaktyki wtórnej zalicza się:
- regularne kontrole okolic, w których zlokalizowana była usunięta zmiana oraz pozostałych partii skóry i poszukiwanie jakichkolwiek oznak nawrotu choroby,
- bezpieczne korzystanie ze słońca i stosowanie kremów z filtrami ochronnymi,
- kontrola zmian predysponujących do rozwoju raka,
- unikanie bezpośredniego kontaktu skóry ze szkodliwymi środkami chemicznymi.
Jaka jest szansa wyleczenia raka płaskonabłonkowego skóry?
Usunięcie chirurgiczne niewielkich zmian zapewnia niemal 100% wyleczeń. Poza niewielkimi defektami kosmetycznymi zabieg nie pozostawia po sobie śladu. Pacjent może prowadzić normalne życie. Konieczne są regularne kontrole dermatologiczne, które umożliwią wykrycie ewentualnych wznów i ich eliminację we wczesnym stadium.
Należy pamiętać, że zawsze najlepszym sposobem na uniknięcie ponownego zachorowania są:
- regularne kontrole dermatologiczne,
- tzw. samokontrola co najmniej raz w miesiącu,
- stosowanie się do zasad bezpiecznego opalania,
- używanie kremów z filtrem,
- unikanie szkodliwych substancji chemicznych,
- unikanie urazów mechanicznych.
Jakie leczenie rak płaskonabłonkowy skóry wybrać?
Lekarz i pacjent powinni wspólnie zastanowić się nad wyborem odpowiedniej metody leczenia. Pomocne mogą być odpowiedzi na następujące pytania:
- Czy nowotwór wystąpił u pacjenta po raz pierwszy czy może jest to zmiana wielokrotnie nawracająca?
- Czy jest zmianą pojedynczą, czy mnogą?
- Jakich jest rozmiarów?
- Gdzie jest zlokalizowany?
- W jakim wieku jest pacjent?
- Jaki jest stan ogólny pacjenta?
- Na jakie choroby przewlekłe pacjent cierpi?
W przypadku, gdy nowotwór wystąpił po raz pierwszy, jest zmianą pojedynczą, niezbyt rozległą, nie jest zlokalizowany w miejscach newralgicznych jak okolica oczu, nos, usta, małżowin usznych, a stan pacjenta zezwala na zabieg operacyjny wskazana jest resekcja chirurgiczna z zachowaniem marginesu zdrowych tkanek.
Gdy zmiana jest duża, pojedyncza lub mnoga, zlokalizowana w miejscach newralgicznych, a ponadto pacjent nie jest odpowiednim kandydatem do zabiegu chirurgicznego wskazana jest radioterapia lub immunoterapia.
Rak płaskonabłonkowy skóry - stopnie zaawansowania
Charakterystyka stopnia zaawansowania raka skóry opiera się na ocenie trzech cech typowych dla nowotworu:
- jego rozmiaru,
- obecności utkania nowotworowego w obrębie regionalnych węzłów chłonnych,
- obecność przerzutów w narządach odległych.
W skrócie określane są one jako TNM, z języka angielskiego odpowiednio tumor – guz, nodes – węzły chłonne, metastases – przerzuty.
W przypadku raka skóry badanie histopatologiczne kwalifikuje guza w obręb jednego z przedziałów opisujących cechę T:
- Tis – rak in situ;
- T1 – średnica zmiany jest mniejsza niż 2 cm
- T2 – średnica zmiany jest równa lub większa niż 2 cm, ale mniejsza niż 5 cm;
- T3 – średnica zmiany przekracza 5 cm;
- T4 – zmiana jest na tyle duża, że niszczy struktury położone pod skórą, w tym mięśnie i kości.
Ocena obecności komórek nowotworowych w obrębie węzłów chłonnych opiera się na stwierdzeniu utkania przynajmniej w jednym węźle. Symbole są następujące:
- N0 – nie stwierdza się utkania nowotworowego w obrębie węzłów chłonnych;
- N1 – stwierdza się obecność komórek nowotworowych w obrębie co najmniej jednego, regionalnego węzła chłonnego.
Obecność przerzutów odległych oceniana jest analogicznie:
- M0 – nie stwierdza się przerzutów do narządów odległych;
- M1 – potwierdzono obecność przerzutów odległych.
Rokowanie raka płaskonabłonkowego skóry
W związku z powyższym możliwe są następujące kombinacje cech, które umożliwiają wstępne rokowanie:
- T1, N0, M0 – rokowanie bardzo dobre – ok. 95% tzw. 5–letniego przeżycia (jest to umownie przyjęty okres ewentualnych wznów, które prowadzą do śmierci; przeżycie 5 lat od usunięcia nowotworu bez wznów oznacza praktycznie całkowite wyleczenie);
- T2, N0, M0 – rokowanie dobre – ok. 88% 5–letniego przeżycia;
- T3, N0, M0 – ok. 65% 5–letniego przeżycia;
- T4, N0, M0 – rokowanie złe – ok. 32% 5–letniego przeżycia;
(powyższe przykłady odnoszą się do nowotworów, w których nie stwierdzono przerzutów do regionalnych węzłów chłonnych oraz przerzutów odległych, zatem rokowanie jest proporcjonalne do rozmiaru zmiany)
- T1–4, N1, M0 – poniżej 32% 5–letniego przeżycia (w przypadku stwierdzenia obecności utkania nowotworowego w przynajmniej jednym regionalnym węźle chłonnym rokowanie drastycznie się pogarsza bez względu na rozmiar zmiany);
- T1–4, N0–1, M1 – poniżej 32% 5–letniego przeżycia (w przypadku stwierdzenia odległych przerzutów rokowanie drastycznie pogarsza się bez względu na rozmiar zmiany oraz brak lub obecność utkania nowotworowego w regionalnych węzłach chłonnych)