Reklama
Znieczulenie - kto je wykonuje?
Znieczulenie jest szeregiem działań i zabiegów medycznych mających na celu wprowadzenie pacjenta w stan bezbolesności. Znieczulenie wykonuje lekarz anestezjolog, czasem znieczulenia miejscowe mogą być przeprowadzone przez chirurgów bądź stomatologów. Anestezjolog:
- wybiera rodzaj znieczulenia,
- kwalifikuje pacjenta do zabiegu,
- czuwa nad jego prawidłowym przebiegiem,
- nadzoruje okres pooperacyjny.
Reklama
Rodzaje znieczuleń - znieczulenie ogólne
Znieczulenie ogólne polega na czasowym wyłączeniu świadomości i czucia bólu w wyniku działania różnych leków.
Zasadniczo składa się ono z pięciu elementów:
- zahamowanie odczuwania bólu,
- zahamowanie niektórych czynności mózgu,
- zahamowanie odruchów,
- zahamowanie napięcia bądź zwiotczenie mięśni,
- niepamięć.
Przed rozpoczęciem znieczulenia pacjent zostaje podłączony do urządzeń monitorujących jego podstawowe funkcje życiowe:
- pracę serca (EKG)
- ciśnienie tętnicze,
- puls,
- utlenowanie krwi (pulsoksymetr – czujnik zakładany na palec ręki).
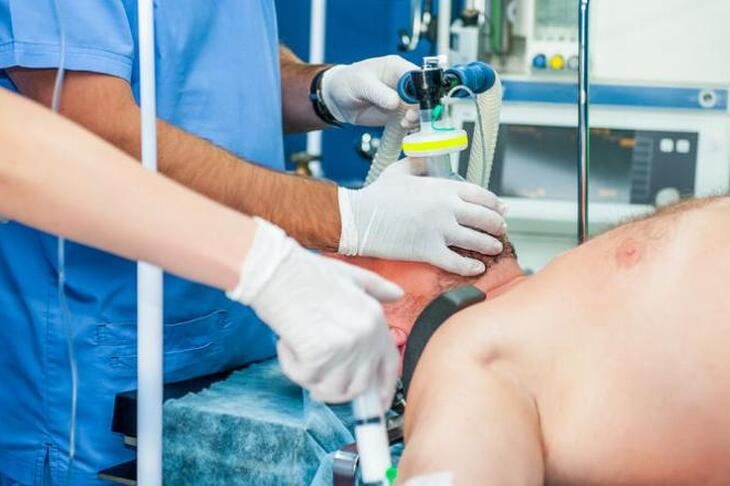
Pacjentowi zostaje założony wenflon – kaniula dożylna, przez którą lekarz podaje płyny i leki, a także maska twarzowa do podawania tlenu i leków wziewnych.
Reklama
Znieczulenie ogólne - etapy
Znieczulenie ogólne składa się z trzech etapów:
- indukcja znieczulenia – wprowadzenie do znieczulenia, najczęściej wykonywana jest drogą dożylną lub wziewną, rzadziej domięśniową (niespokojne dzieci),
- podtrzymywanie znieczulenia drogą wziewną,
- wyprowadzenie ze znieczulenia – wykonywanie najczęściej na sali wybudzeń.
W trakcie krótkich zabiegów takich jak wyłyżeczkowanie jamy macicy lub nacięcie ropnia pacjent oddycha samodzielnie przez maskę z tlenem. W trakcie dużych i dłuższych operacji konieczne jest zwiotczenie mięśni. Wówczas po uśpieniu i zwiotczeniu lekarz anestezjolog zakłada pacjentowi do tchawicy tzw. rurkę intubacyjną, przez którą podawany jest mu tlen i leki wziewne. Podczas zwiotczenia mięśni za pacjenta oddycha tzw. respirator.
Głębokość narkozy jest uzależniona od:
- rodzaju zabiegu (diagnostycznego czy operacyjnego),
- stanu pacjenta.
Po zakończeniu zabiegu pacjent otrzymuje leki odwracające działanie leków usypiających, a lekarz anestezjolog prosi o wykonanie prostych czynności takich jak wysunięcie języka czy otwarcie oczu, sprawdzając tym samym stan przytomności.
Reklama
Znieczulenie ogólne - przebieg
1. Ocena przedoperacyjna
Celem jest optymalne przygotowanie pacjenta do znieczulenia i operacji. Do elementów oceny należą:
- Nawiązanie osobistego kontaktu z chorym.
- Zebranie wywiadu i przeprowadzenie badania fizykalnego.
- Zlecenie dodatkowych badań laboratoryjnych.
- Ocena ryzyka związanego ze znieczuleniem i operacją.
- Podjęcie koniecznego postępowania przedoperacyjnego:
- fizykoterapia,
- antybiotykoterapia,
- obserwacja i normalizacja ciśnienia,
- kontrola stężenia glukozy.
6. Zlecenie premedykacji i zaplanowanie postępowania anestezjologicznego.
Terapia lekami przewlekle zażywanymi przez pacjenta jest kontynuowana w okresie okołooperacyjnym. Lekarz bierze pod uwagę interakcje stosowanych leków z preparatami znieczulającymi i zleca ewentualne modyfikacje. Na 4-6 godzin przed planowanym znieczuleniem pacjentom zaleca się niespożywanie posiłków, dopuszcza się ewentualnie spożycie płynów do 2 godzin przed operacją. Na 12 godzin przed zabiegiem pacjentowi nie wolno palić ani pic alkoholu.
2. Premedykacja
Jest to ogół postępowań medycznych polegających na farmakologicznym przygotowaniu chorego do znieczulenia i operacji.
Celem przeprowadzenia premedykacji jest:
- zmniejszenie niepokoju i lęku,
- zmniejszenie wydzielania w drogach oddechowych,
- przeciwdziałanie wymiotom pooperacyjnym,
- zmniejszenie ilości treści żołądkowej i zwiększenie pH soku żołądkowego,
- hamowanie odruchów.
Leki stosowane w premedykacji:
- benzodwuazepiny (lorazepam, diazepam, midazolam), zmniejszenie lęku i niepokoju,
- przeciwbólowe leki opioidowe – stosujemy tylko jeśli pacjent odczuwa ból,
- fenotiazyny (diphergan),
- butyrofenony (droperydol),
- środki antycholinergiczne (atropina, skopolamina).
Najczęściej w premedykacji podaje się środki farmakologiczne domięśniowo na 45-60 minut przed znieczuleniem lub dożylnie na 10-15 minut przed nim. Po tym pacjent może odczuwać senność i suchość w ustach. Można też stosować w premedykacji środki doustne.
3. Preoksygenacja
Przed wprowadzeniem do znieczulenia pacjent oddycha przez minimum trzy minuty 100% tlenem przez maskę tlenową. Powietrze, którym oddychamy składa się z tlenu, azotu i niewielkiej ilości dwutlenku węgla. Oddychanie czystym tlenem pozwala na zgromadzenie większych zapasów tlenu w płucach - mogą być wykorzystane w przypadku dłużej trwającego bezdechu.
Reklama
Indukcja znieczulenia
Przed przystąpieniem do znieczulenia należy zidentyfikować u pacjenta chrząstkę pierścieniowatą krtani. W momencie indukcji znieczulenia asystent anestezjologa naciska na chrząstkę w celu dociśnięcia tchawicy do kręgosłupa. Zapobiega to przedostaniu się do gardła pokarmu z żołądka oraz ułatwia intubację. Chrząstka pierścieniowata wykorzystywana jest ze względu na łatwą jej identyfikację i formę zamkniętego pierścienia. Następnie pacjentowi w celu ułatwienia intubacji podaje się preparat blokujący płytkę nerwowo-mięśniową (preparat zwiotczający). Najlepiej, aby środek ten działał szybko i krótko, gdyż zapewnia to najszybszą intubację, a w razie nieudanej intubacji możliwa jest szybka indukcja oddychania.
Wskazania do intubacji tchawicy:
- zapewnienie drożności dróg oddechowych,
- operacje na głowie i szyi, na przykład znieczulenie w laryngologii i stomatologii,
- zapobieganie przedostaniu się treści do drzewa oskrzelowego,
- znieczulenie z zastosowaniem środków zwiotczających,
- ułatwienie odsysania wydzieliny z drzewa oskrzelowego,
- operacje na klatce piersiowej.
Po zaintubowaniu tchawicy lekarz wypełnia mankiet uszczelniający, potwierdza prawidłowe położenie rurki, a asystent zwalnia nacisk na chrząstkę pierścieniowatą. Dalej znieczulenie jest kontynuowane z użyciem anestetyków wziewnych, tlenu, preparatów zwiotczających i leków przeciwbólowych.
Reklama
Znieczulenie ogólne - leki
Leki stosowane do indukcji i podtrzymania znieczulenia można podzielić na wziewnie i dożylne. Pierwszym lekiem stosowanym w anestezjologii był eter dwuetylowy. Dawał on wszystkie trzy elementy znieczulenia:
- analgezję (brak czucia bólu),
- anestezję (wyłączenie świadomości – sen),
- arefleksję (wiotczenie).
Szybko jednak okazało się że jest on bardzo toksyczny dla organizmu. Dziś stosujemy dużo bezpieczniejsze środki, aczkolwiek i one nie są pozbawione wad. Do anestetyków wziewnych zaliczamy takie leki jak:
- podtlenek azotu,
- enfluran,
- desfluran,
- sewofluran,
- halotan.
Do lekarza należy wybór leku wziewnego, a uzależniony jest on od rodzaju zabiegu, wieku oraz stanu pacjenta.
Niektóre leki dają głęboką sedację i silną analgezję, inne zaś dają szybką indukcję i płytki sen. Lekami dożylnymi stosowanym w znieczuleniu są m.in.:
- barbiturany,
- etomidat,
- propofol,
- katamina,
- benzodwuazepiny,
- opioidy.
Każdy z tych leków również ma swoje specyficzne wskazania, np. barbiturany są stosowane do wywołania tzw. śpiączki farmakologicznej u chorych z urazami czaszkowo-mózgowymi, a propofol jest stosowany do krótkich ambulatoryjnych zabiegów. Do wywołania zwiotczenia mięśni lekarz ma do wyboru leki długo działające (wekuronium) lub krótko (sukcynylocholina). Te ostatnie wymagają podania środków odwracających zwiotczenie - tzw. inhibitorów cholinoesterazy (np. neostygminy).
Reklama
Rodzaje znieczuleń - znieczulenie miejscowe
Znieczulenie miejscowe polega na całkowitym zniesieniu czucia w miejscu zastosowania leku znieczulającego. Wyróżniamy dwa rodzaje znieczulenia miejscowego:
- powierzchowne,
- nasiękowe.
Znieczulenie powierzchniowe dotyczy skóry lub śluzówek i polega na zastosowaniu na odpowiednią powierzchnię (którą chcemy znieczulić - np. fragment skóry przed nacięciem tłuszczaka) aerozolu lub żelu z lekiem znieczulającym. Drugim sposobem jest pokrycie żelem narzędzia wprowadzanego do jam ciała - np. kolonoskopu przy wziernikowaniu jelita grubego.
Znieczulenie nasiękowe polega na ostrzyknięciu strzykawką ze środkiem znieczulającym wybranego obszaru (np. ekstrakcja zęba).
Ten rodzaj znieczulenia polega na podaniu środka znieczulającego w okolice nerwów lub struktur nerwowych. Dochodzi wtedy do zniesienia czucia bólu, dotyku i temperatury, a w przypadku blokady centralnej - także ruchu.
Znieczulenie przewodowe
Wyróżniamy dwa rodzaje znieczulenia przewodowego:
1. blokada centralna – znieczulenie podpajęczynówkowe lub zewnątrzoponowe,
2. blokada nerwów obwodowych.
Zaletą znieczulenia przewodowego jest to, że blokowane jest przewodzenie bodźców i bólu jedynie w rejonie poddawanym zabiegowi lub operacji. Wiąże się również z niewielką ilością powikłań, a czas działania stosowanych leków zwykle nie przekracza 5 godzin. Istotną zaletą znieczulenia przewodowego jest to, że pacjent pozostaje przytomny, co ułatwia anestezjologowi ocenę stanu pacjenta szczególnie w podeszłym wieku. Wśród innych zalet należy wymienić m.in.:
- mniejsze ryzyko powikłań zakrzepowych,
- mniejszy wpływ na układ oddechowy,
- małe ryzyko nudności i wymiotów.
Znieczulenie podpajęczynówkowe
Polega ono na podaniu leków znieczulających w okolice bezpośrednio otaczające rdzeń kręgowy, gdzie przebiegają tzw. korzenie nerwowe unerwiające ruchowo i czuciowo konkretne obszary naszego ciała. Lek podaje się przez igłę bądź cewnik nakłuwając okolice kręgosłupa. Działanie rozpoczyna się prawie natychmiastowo i obejmuje pełną blokadę zarówno ruchową jak i czuciową.
Ten rodzaj znieczulenia stosujemy do:
- cięcia cesarskiego,
- analgezji porodu,
- większości operacji ginekologicznych, ortopedycznych,
- operacji przepuklin, żylaków oraz niektórych operacji urologicznych i okulistycznych.
Znieczulenie zewnątrzoponowe
Procedura znieczulenia wygląda podobnie jak poprzednio, a efekt blokady ruchowej jest zależny od ilości podanego leku. Działanie rozpoczyna około pół godziny po podaniu. Ten rodzaj znieczulenia jest stosowany przy porodzie oraz przy długotrwałych operacjach.
Najczęstszymi powikłaniami znieczulenia centralnego są:
- bóle głowy,
- mrowienia,
- zaburzenia czucia w okolicy znieczulanej,
- niemożność oddania moczu,
- obniżenie ciśnienia tętniczego.
Bardzo rzadko zdarzają się poważniejsze powikłania neurologiczne takie jak:
- zapalenie nerwów,
- krwiak,
- ropień,
- uszkodzenie korzeni lub nerwów obwodowych.
Blokada nerwów obwodowych
Zabieg polega na iniekcji środka znieczulającego w okolice splotów nerwowych bądź pojedynczych nerwów, czego efektem jest zniesienie czucia bólu i temperatury i możliwości ruchu w zakresie unerwienia danego nerwu. Działanie leku utrzymuje się do kilkunastu godzin, powikłania zdarzają się wyjątkowo rzadko. Znieczulenie to stosuje się głównie w zabiegach w obrębie kończyn górnych i dolnych oraz barku
Rodzaje znieczuleń - wybór metody
O wyborze rodzaju znieczulenia zawsze decyduje lekarz anestezjolog. Zapoznaje się on dokładnie:
- ze stanem zdrowia pacjenta,
- z przebytymi chorobami,
- zażywanymi lekami,
- uczuleniami
i na podstawie zebranego wywiadu dobiera odpowiedni rodzaj znieczulenia. Wyjaśnia on również szczegóły postępowania przed, w trakcie i po znieczuleniu.
Ostateczny wybór metody następuje po konsultacji z pacjentem i za jego zgodą. Głównymi i rutynowymi badaniami diagnostycznymi poprzedzającymi procedurę znieczulenia są: morfologia, elektrolity, wskaźniki krzepliwości krwi, RTG klatki piersiowej, EKG. W zależności od stanu zdrowia pacjenta i dodatkowych uwarunkowań, lekarz może zlecić dodatkowe badania.
Wybudzenie po znieczuleniu - rola lekarza
Do głównych zadań lekarza na oddziale wybudzeń należą:
- ocena stanu świadomości,
- utrzymanie drożności dróg oddechowych,
- leczenie bólu,
- podstawowe monitorowanie i obserwacja,
- leczenia nudności i wymiotów,
- opieka w przypadku dreszczy,
- kontrola temperatury,
- obserwacja diurezy,
- tlenoterapia.
Powikłania po znieczuleniu
Najczęstsze problemy pooperacyjne:
1. Niedrożność dróg oddechowych
Niedrożność dróg oddechowych jest częstym zdarzeniem po znieczuleniu. Musi być ona natychmiast rozpoznana i należy szybko zastosować odpowiednie leczenie. Do najczęstszych przyczyn niedrożności należą: ciała obce, obrzęk krtani, porażenie strun głosowych lub krwiak w okolicy szyi. Postępowanie polega na rozpoznaniu przyczyny i oczyszczeniu dróg przy pomocy ssaka. Często potrzebne jest odgięcie głowy, uniesienie bródki. Obrzęki leczone są sterydami. Czasami niezbędna jest ponowna intubacja.
2. Niewydolność oddechu
Do najczęstszych przyczyn należą: depresyjny wpływ leków na ośrodek oddechowy w mózgu, niewystarczające odwrócenie działania leków zwiotczających, interakcje lekowe, zaburzenia elektrolitowe. Lekarz różnicuje przyczynę za pomocą tzw. stymulatora nerwów. Zawsze niezbędna jest mechaniczna wentylacja chorego do czasu wyeliminowania przyczyny.
3. Nudności i wymioty
Nudności i wymioty są szczególnie nieprzyjemnym powikłaniem znieczulenia i operacji. Istnieje wiele czynników usposabiających do ich wystąpienia - np.: wiek, płeć, rodzaj operacji, czas trwania znieczulenia, rodzaj leków. Większość lekarzy rutynowo podaje leki przeciwwymiotne. Są to m.in.: ondansetron, metoklopramid.
4. Opóźnione budzenie się
Najczęściej jest związane z zastosowanymi lekami, ale przyczynami też mogą być m.in.: obniżone stężenie glukozy, zaburzenia elektrolitowe, niedoczynność tarczycy, sepsa. W każdym przypadku istotne jest szybkie znalezienie przyczyny i odpowiednia terapia.
5. Inne powikłania:
Najczęstszym powikłaniem jest:
- kaszel,
- ból gardła,
- chrypka spowodowana obecnością rurki intubacyjnej.
Zwykle dolegliwość ta mija bezpowrotnie po kilku godzinach. Do rzadkich, ale poważnych skutków ubocznych znieczulenia zaliczamy:
- płytki oddech,
- zaburzenia pracy serca,
- nieprawidłową reakcję na leki.
W sporadycznych przypadkach znieczulenie może zakończyć się zgonem chorego w wyniku wystąpienia wyżej wymienionych powikłań.