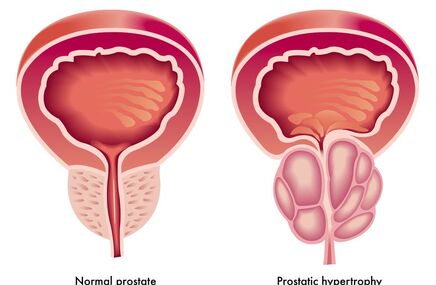
Łagodny rozrost stercza polega na rozroście elementów gruczołowych oraz części tkanek podścieliska prostaty. Łagodny rozrost stercza jest chorobą głównie starszych mężczyzn, z wiekiem niemalże wszyscy starzejący się mężczyźni cierpią na dolegliwości związane z prostatą, Pierwsze objawy występują zwykle w okolicach 60-65 roku życia (bardzo rzadko przed 40 rokiem życia).
Gruczoł krokowy jest częścią męskiego układu płciowego. Położony jest w miednicy poniżej pęcherza moczowego. Zbudowany jest z elementów gruczołowych oraz tkanek je otaczających (podścieliska). Więcej o gruczole krokowym przeczytasz: tutaj.
Produkuje wydzielinę, w której zawieszone są plemniki – czyli męskie komórki płciowe, które odpowiadają za zapłodnienie. Przez miąższ stercza przebiega część cewki moczowej będącej składową układu moczowego – jej rolą jest odprowadzanie moczu gromadzącego się w pęcherzu moczowym na zewnątrz (ma to duże znaczenie w zrozumieniu objawów chorób stercza, które powodują ucisk na cewkę moczową i problemy z oddawaniem moczu).
Reklama
Guzkowy rozrost stercza - co to jest?
Łagodny rozrost stercza określany jako PBH (z angielskiego Benign prostatic hyperplasia) polega na rozroście elementów gruczołowych oraz części tkanek podścieliska. Łagodny rozrost stercza jest chorobą głównie starszych mężczyzn, z wiekiem niemalże wszyscy starzejący się mężczyźni cierpią na dolegliwości związane z prostatą, Pierwsze objawy występują zwykle w okolicach 60-65 roku życia (bardzo rzadko przed 40 rokiem życia) i wiążą się przede wszystkim z dolegliwościami ze strony układu moczowego.
Reklama
Guzkowy rozrost stercza - objawy
Objawy związane są głównie z zaburzeniem w oddawaniu moczu:
- zwiększenie częstości oddawania moczu,
- oddawanie moczu w nocy (tzw. nykturia),
- przerywany strumień moczu,
- słaby strumień moczu,
- nagła potrzeba oddania moczu (tzw. parcia naglące),
- nietrzymanie moczu – czyli chory nie może zdążyć do toalety żeby oddać mocz,
- trudności z rozpoczęciem oddawania moczu,
- oddawanie moczu kroplami,
- uczucie niecałkowitego opróżnienia pęcherza moczowego – chory czuje, że po oddaniu moczu „coś” jeszcze zostaje w pęcherzu moczowym,
- całkowite zatrzymanie moczu – chory nagle przestaje oddawać mocz, bardzo niepokojący objaw, który może wystąpić w każdym okresie choroby wymaga pilnego zgłoszenia się do lekarza!!!
- krwiomocz – czyli obecność krwi w moczu zmieniająca jego barwę, bardzo rzadki objaw,
- objawy związane z częstymi infekcjami dróg moczowych – pieczenie przy oddawaniu moczu, gorączki itp.,
- całkowite zatrzymanie oddawania moczu – w przypadku całkowitego zamknięcia cewki moczowej, objaw występujący w zaawansowanym przeroście, wymaga pilnego zgłoszenia się do lekarza.
Reklama
Guzkowy rozrost stercza - przyczyny
Przyczyny rozrostu stercza nadal pozostają niejasne. Jedynie udowodniono znaczny wzrost występowania choroby z wiekiem. Istniejące teorie tłumaczą powstanie choroby zaburzeniem w gospodarce hormonalnej.
Hormony są substancjami regulującymi pracę organizmu. Istnieje ich wiele rodzajów, a ich produkcją zajmuje się szeroko rozumiany układ hormonalny (dokrewny). Inne teorie tłumaczą wystąpienie PBH zachwianiu równowagi między umierającymi komórkami a nowo tworzącymi się. Najprawdopodobniej wiele czynników składa się na to, że z wiekiem w pewnym momencie dochodzi do przerostu gruczołu krokowego.
- Dowiedz się czym jest: Rak prostaty
Reklama
Guzkowy rozrost stercza - wizyta u lekarza
Lekarzem, który zajmuje się chorobami prostaty jest urolog. Głównym powodem zgłoszenia się do niego są zaburzenia oddawania moczu opisane w dziale Objawy choroby. Chory podczas wizyty powinien poinformować lekarza od jakiego czasu występują dolegliwości oraz jakie mają nasilenie.
Bardzo pomocne może być wcześniejsze wypełnienie Międzynarodowej skali punktowej objawów towarzyszących chorobom prostaty (I-PSS), która już na wstępie pozwala zakwalifikować występujące dolegliwości do określonego stadium rozwoju choroby.
Poza zbieraniem wywiadu z chorym, bardzo ważnym badaniem jest badanie per rectum, którego często wielu chorych chce uniknąć. Należy jednak pamiętać, że jest to podstawowe i zasadnicze badanie gruczołu krokowego, a w niektórych krajach jest to obowiązkowy element badania każdego starszego mężczyzny zgłaszającego się do lekarza (nie tylko urologa), nawet bez dolegliwości związanych z układem moczowym. Pozwala ono w prosty sposób wykryć wiele groźnych chorób.
Drugim ważnym elementem, na który lekarz powinien zwrócić uwagę jest wykluczenie procesu nowotworowego w prostacie. Schorzenie to daje bardzo zbliżone objawy, jest natomiast o wiele groźniejsze niż łagodny rozrost stercza. Po wykonaniu pełnej diagnostyki pacjent jest kwalifikowany do odpowiedniego leczenia, które powinno uwzględniać:
- nasilenie dolegliwości,
- stopień przerostu prostaty,
- wiek pacjenta itp.
Rozrastający się gruczoł krokowy w pewnym momencie zaczyna zaciskać przebiegającą przez niego cewkę moczową, co skutkuje powstaniem przeszkody w odpływie moczu. Strumień wydalanego moczu staje się mniejszy niż przed chorobą.
Utrudnienie w odpływie moczu prowadzi do zmian w pęcherzu moczowym, który zbudowany jest między innymi z mięśni, które teraz muszą wykonać większą pracę w celu wydalenia moczu pomimo istniejącej przeszkody. Zaczynają one przerastać (żeby móc podołać większej pracy), a wysokie ciśnienie panujące w pęcherzu podczas oddawania moczu może powodować powstawanie w jego ścianie „kieszonek” tzw. uchyłków. Z czasem jednak mięśniówka pęcherza nie jest już w stanie sobie poradzić i dochodzi do zalegania części moczu w pęcherzu.
Zalegający mocz sprzyja występowaniu infekcji układu moczowego. Przerastająca mięśniówka pęcherza moczowego może uciskać na moczowody, co z kolei powoduje utrudnienie w spływaniu moczu do pęcherza i rozdęcie moczowodów, a w konsekwencji powiększenie części nerek (układu kielichowo–miedniczkowego) i doprowadzenie do ich niewydolności. W początkowej fazie choroby po włączeniu odpowiedniego leczenia występujące zmiany są odwracalne. Czasem choroba przebiega bez wyraźnych dolegliwości i ujawnia się, gdy zmiany w drogach moczowych i nerkach są już zaawansowane.
Głównym czynnikiem ryzyka jest wiek. Szacuje się, że u połowy mężczyzn w wieku 60 lat, a u 80% w wieku 80 lat obecne są zmiany w sterczu.
- Przeczytaj o: Zapalenie gruczołu krokowego
Reklama
Guzkowy rozrost stercza - badania
Badania obowiązkowe (które powinny być wykonane u wszystkich starszych mężczyzn z dolegliwościami ze strony układu moczowego)
1. Badanie palcem przez odbytnicę (z łac. badanie per rectum)
Mało przyjemne badanie, które jednak może wnieść niezmiernie dużo w rozpoznawaniu chorób stercza (i nie tylko). Lekarz przez odbyt palcem bada wielkość, symetrię i konsystencję gruczołu krokowego. Badanie pozwala na wykrycie niepokojących zmian i wdrożenie dalszej diagnostyki. Zdrowa prostata ma wielkość kasztana, jest gładka i elastyczna. Podczas badania urolog stwierdza, czy nie uległa ona powiększeniu, stwardnieniu, czy nie jest asymetryczna, czy nie ma na niej guzów. Należy pamiętać, że per rectum nie da się zbadać całej prostaty i część zmian może być niedostępna w tym badaniu i wymagać bardziej złożonych metod diagnostycznych. Badanie to poza wcześniejszym wypróżnieniem nie wymaga żadnego specjalnego przygotowania.
2. Badania stężenia PSA (swoistego antygenu sterczowego)
PSA (antygen gruczołu krokowego oznaczany we krwi) - jest to substancja produkowana praktycznie wyłącznie przez gruczoł krokowy. Do podwyższenia jego stężenia może dojść w przypadku różnych chorób stercza. Najważniejsza z nich to choroba nowotworowa (wówczas stężenie PSA znacznie rośnie). Głównym celem jego oznaczenia jest wykluczenie bądź potwierdzenie choroby nowotworowej stercza (która może dawać objawy podobne do łagodnego rozrostu). Uważa się, że wszyscy starsi mężczyźni zgłaszający się do lekarza z dolegliwościami ze strony dróg moczowych powinni mieć oznaczany poziom PSA.
Celem tego jest jak najszybsze rozpoznanie potencjalnych zmian nowotworowych (które są o wiele groźniejsze niż łagodny rozrost stercza). Prawidłowy poziom PSA wynosi 0-4 ng/ml. Wynik powyżej 10 ng/ml powinien spowodować wdrożenie szczegółowej diagnostyki w celu wykrycia lub wykluczenia raka stercza. PSA może być również podwyższone w innych chorobach stercza, a także po innych badaniach diagnostycznych prostaty (jak badanie per rectum).
3. Badanie ogólne moczu
Oceniane są określone parametry moczu, które mogą informować o:
- obecności infekcji w drogach moczowych,
- obecność krwi w moczu (krwiomocz lub krwinkomocz),
- chorobach nerek, ale także o schorzeniach całego organizmu.
Jednym z elementów badania jest wykonanie posiewu moczu – jest to hodowla bakterii z moczu w przypadku istnienia zakażenia dróg moczowych, pozwala ona na dobranie właściwej terapii antybiotykami. Całościowa ocena moczu jest jednym z elementów kwalifikujących chorego do określonego rodzaju terapii schorzeń gruczołu krokowego.
4. Punktowa ocena objawów (I-PSS) i ocena jakości życia (QOL)
- Sprawdź czym jest: Biopsja prostaty – diagnostyka raka prostaty
Badania zalecane (można je wykonać u większości chorych)
1. Badanie funkcji nerek
Podstawowym parametrem jest poziom kreatyniny, związku produkowanego w mięśniach człowieka, który nie wchłania się nigdzie w organizmie i jest w całości wydalany przez nerki. Odpowiednio wysoki wzrost jej stężenia odzwierciedla uszkodzenie funkcji nerek. Jako że przeszkoda w odpływie moczu, jaką są między innymi choroby stercza, może doprowadzić do niewydolności nerek, ocena parametrów nerkowych jest istotnym składnikiem diagnostyki chorób stercza.
2.Badanie przepływu przezcewkowego (uroflowmetria)
Badanie to jest bardzo pomocne w diagnostyce, ponieważ dostarcza informacji na temat utrudnienia w odpływie moczu na poziomie cewki moczowej oraz o stopniu zaawansowania choroby.
Za pomocą specjalnego aparatu rejestruje się przepływ moczu w jednostce czasu podczas oddawania moczu (mikcji). Jest to proste nieinwazyjne badanie. Przed jego wykonaniem pacjent otrzymuje większą ilość płynów do wypicia – chodzi o to, żeby pęcherz był całkowicie wypełniony. Następnie mocz oddawany jest do specjalnej rynienki do której podłączony jest czujnik przesyłający informacje do aparatu (uroflowmetru), który rejestruje przebieg oddawania moczu i na koniec rysuje wykres przebiegu mikcji. Dodatkowo wynik badania zawiera informacje takie jak: czas mikcji, opóźnienia przepływu, czas do uzyskania maksymalnego przepływu, maksymalny i średni przepływ cewkowy oraz objętość mikcji.
U zdrowego mężczyzny czasy mikcji, opóźnienia i przepływu oraz czas do uzyskania maksymalnego przepływu są krótkie. Maksymalny strumień moczu jest bardzo intensywny, a objętość mikcji duża. Szczytowy przepływ występuje w połowie oddawania moczu, a jej zakończenie następuje szybko. Wykres ma kształt wysokiego, ostro zarysowanego spiczastego stożka. Badanie powinno być powtarzane wielokrotnie, a objętość wydalonego moczu powinna przekraczać 150 ml. Wykres przepływu moczu u mężczyzny z dolegliwościami prostaty ukazuje duże opóźnienia w mikcji, jej dłuższy czas (nawet 2-3-krotnie) oraz długi okres uzyskania maksymalnego przepływu. Zarówno średni przepływ cewkowy, jak i objętość mikcji są o wiele mniejsze. Wykres jest dłuższy, ma łagodny i rozciągnięty przebieg.
3. Ultrasonografia dróg moczowych z określeniem ilości zalegającego moczu w pęcherzu
Ważna jest ocena ilości zalegającego moczu, zwłaszcza po mikcji. Zalegający mocz stanowi ryzyko rozwoju zakażeń układu moczowego, które mogą prowadzić do uszkodzenia nerek. Ultrasonografia jest bezbolesną, nieinwazyjną metodą, bez działań ubocznych i przeciwwskazań. Polega na zastosowaniu fal o wysokich częstotliwościach, które za pomocą specjalnych urządzeń pozwalają obrazować wnętrze ludzkiego ciała. Na powierzchni brzucha w okolicy pępka umieszcza się głowicę ultrasonografu. Jego funkcją jest emitowanie i przechwytywanie fal odbitych od narządów. Fale te są następnie analizowane i dają obraz na monitorze. Oprócz oceny zalegania, badanie to umożliwia obrazowanie struktury pęcherza moczowego, wielkości gruczołu krokowego oraz ocenę narządów będących w pobliżu (wykrycie ewentualnych chorób towarzyszących). Dla zwiększenia wiarygodności badania należy je powtórzyć kilkakrotnie oraz badać wypełniony moczem pęcherz oraz stan po oddaniu moczu.
4. Zapis oddawania moczu
Jest to zapisywanie przez chorego przez kilka dni informacji na temat ilości i częstości oddawanego moczu oraz objętości spożywanych płynów. Pozwala to na zobrazowanie stopnia zaburzeń w oddawaniu moczu, oceny wielomoczu oraz nasilenia nykturii (nocnego oddawania moczu).
Badania uzupełniające (wykonywane tylko u części chorych z określonymi wskazaniami)
1. Badanie przepływu cewkowego i ciśnienia wewnątrzpęcherzowego
Rzadko wykonywane badanie, tylko w przypadku wątpliwości diagnostycznych. Pomaga ono w różnicowaniu umiejscowienia położenia przeszkody utrudniającej odpływ moczu – między przeszkodą podpęcherzową (chory stercz położony poniżej pęcherza) lub przeszkodą zlokalizowaną wewnątrz pęcherza (uszkodzenie funkcji mięśni odpowiedzialnych za oddanie moczu). Tylko operacja w przypadku przeszkody podpęcherzowej może przynieść poprawę.
2. Ultrasonografia przezodbytnicza stercza
Wykonywane jest tylko u tych chorych, u których informacja o dokładnym kształcie i wielkości stercza jest niezbędna w dalszym leczeniu. Jest to jedna z metod USG polegająca na wprowadzeniu specjalnej głowicy USG do odbytu, co znacznie polepsza zobrazowanie chorego stercza. Wykonywana jest przede wszystkim w przypadku podejrzenia zmian nowotworowych (różnicowanie zmian łagodnych i złośliwych) oraz umożliwia precyzyjne pobranie fragmentu stercza do badania (biopsja stercza).
3. Ultrasonografia górnych dróg moczowych i/lub urografia
Jest to badanie części układu moczowego powyżej pęcherza moczowego. Wykonywane jest tylko u niektórych chorych, u których występują określone wskazania. Sposób działania USG opisany jest powyżej. Urografia natomiast jest starszym badaniem, który wykorzystuje robienie zdjęć za pomocą aparatu rentgenowskiego (RTG), gdzie dodatkowo podawany jest dożylnie tzw. środek kontrastowy, (substancja, która może być uwidoczniona na zdjęciu RTG). Badanie pozwala ocenić sposób przepływu moczu przez poszczególne części układu moczowego.
Wskazania do USG górnych dróg moczowych/urografia:
- zakażenie dróg moczowych (przebyte lub istniejące),
- kamica układu moczowego (przebyta lub istniejąca),
- niewydolność nerek (badanie z wyboru).
4. Endoskopia (cystoskopia lub wziernikowanie) dolnych dróg moczowych
Badanie pozwalające na ocenę wnętrza dróg moczowych. Lekarz wykonujący wprowadza do cewki moczowej wziernik – urządzenie wielkości ołówka z oświetleniem, które umożliwia obejrzenie pęcherza i cewki moczowej oraz prostaty. Podczas badania oceniana jest wielkość i wygląd prostaty, stopień zaciśnięcia cewki oraz ewentualne uszkodzenia innych narządów.
Reklama
Guzkowy rozrost stercza - leczenie
Celem leczenia jest wybór terapii, która spowoduje zmniejszenie dolegliwości związanych z zaburzeniem oddawania moczu i poprawienie jakości życia. Aby dobrać odpowiedni rodzaj terapii należy wziąć pod uwagę takie czynniki jak:
- wiek,
- ogólny stan zdrowia,
- stopień nasilenia objawów.
Niestety w terapii chorób stercza metody lecznicze o największej skuteczności obarczone są największa liczbą powikłań. Gdy objawy są słabo nasilone początkowo włączenie leczenia może być przesunięte w czasie.
Cały czas w opracowaniu są nowe metody lecznicze o małym stopniu inwazyjności (jak laseroterapia), jednak ich skuteczność oraz wskazania do zastosowania nie są jeszcze dokładnie ustalone. Istniejące metody leczenia łagodnego przerostu prostaty obejmują leczenie farmakologiczne, zabiegowe i operacyjne.
Leczenie farmakologiczne
Stosowane najczęściej we wczesnych fazach rozwoju choroby, w których dolegliwości są słabo nasilone i nie przeszkadzają pacjentom w normalnym funkcjonowaniu. Istnieje kilka grup leków stosowanych w chorobach prostaty o różnych mechanizmach działania, dwie podstawowe grupy to:
1. Alfa–blokery
W skład prostaty wchodzą między innymi mięśnie, znajdują się one również w otoczeniu gruczołu. Alfa–blokery to leki powodujące rozluźnienie mięśni, co prowadzi do zmniejszenia ucisku na cewkę moczową i ustąpienia części objawów. Duża grupa chorych odczuwa poprawę w przypadku stosowania tych leków, niezależnie od wielkości gruczołu krokowego, które występują już po 7-14 dniach stosowania tych środków. Działania niepożądane alfa–blokerów to zawroty głowy, omdlenia, zmęczenie (które jednak z czasem mijają). Leki te dodatkowo mogą obniżać ciśnienie krwi (efekt korzystny w przypadku istniejącego dodatkowo nadciśnienia). Leki te nie powinny być stosowane o osób z niskim ciśnieniem krwi oraz u cierpiących na omdlenia. Innym działaniem ubocznym jest tzw. wytrysk wsteczny – jest to zarzucanie nasienia podczas wytrysku do pęcherza moczowego zamiast do cewki moczowej, nie jest to groźny proces, ustępuje po odstawieniu leków.
2. Inhibitory alfa 5-reduktazy
Jak wspomniano wyżej jednym z mechanizmów powstania przerostu prostaty są zaburzenia w gospodarce hormonalnej. Leki z grupy inhibitorów 5–alfa reduktazy hamują wpływ męskich hormonów płciowych (testosteron) na prostatę, co hamuje jej powiększanie się, a nawet powoduje zmniejszenie objawów. Leki te powodują zatrzymanie nasilania się objawów, a często nawet częściowe ich złagodzenie. Efekt leczniczy osiągany jest dopiero po okresie pół roku, a niekiedy nawet roku. Co drugi pacjent leczony tą grupą leków powinien odczuć poprawę. Zaprzestanie przyjmowania inhibitorów 5–alfa reduktazy spowoduje nawrót dolegliwości i ich nasilenie (ponowne przerastanie prostaty). Rzadkie działania niepożądane to zaburzenia erekcji i popędu płciowego (libido) - ustępują po zaprzestaniu terapii. Przyjmowanie tych leków zmniejsza ryzyko wykonania zabiegu operacyjnego oraz rozwinięcia się poważnego powikłania, jakim jest całkowite zatrzymanie oddawania moczu.
Ryzyko wystąpienia powikłań po farmakoterapii jest nieduże i zwykle ustępują one po odstawieniu leków. W przypadku znacznego zaawansowania choroby leczenie farmakologiczne staje się nieskuteczne.
Jest ono włączane do terapii, gdy same leki stają się nie wystarczające i nie łagodzą dostatecznie dolegliwości. Pozwalają one z kolei na uniknięcie powikłań leczenia operacyjnego, jednak pozostają w stosunku do nich mniej skuteczne. Należą do nich:
3. Wprowadzanie implantów wewnątrzcewkowych (stentów)
Jest to metoda leczenia zarezerwowana tylko dla chorych, u których przeciwwskazane jest leczenie operacyjne. Polega ona na założeniu do cewki moczowej stentów - małych metalowych zwojów, których zadaniem jest utrzymanie ścian cewki w rozwarciu. Inne metody mają na celu zmniejszenie wielkości powiększonej prostaty. Stentowanie ma na celu pokonanie przewężenia cewki moczowej i utrzymanie jej drożności.
Zakładane stenty można podzielić na dwa typy – czasowe (które muszą być co jakiś czas wymieniane) oraz stałe (rzadziej stosowane gdyż mają większą tendencję do zatykania się). Zabieg założenia jest stosunkowo prosty, trwa około 15 minut i jest przeprowadzany w znieczuleniu ogólnym.
Przez kilka tygodni po zabiegu chory może odczuwać pewne dolegliwości w trakcie oddawania moczu jak pieczenie, częste oddawanie moczu, ból cewki przy mikcji. Założenie stentów może mieć jednak szereg działań ubocznych: przede wszystkim oba rodzaje stentów mogą zarosnąć i w konsekwencji spowodować niedrożność cewki moczowej. Stenty czasowe mogą zmieniać swoje położenie w cewce moczowej, czyli przesuwać się poniżej lub powyżej prostaty co prowadzi do ponownego ucisku na cewkę. Stenty czasowe należy zmieniać co pół roku.
4. Terapia cieplna (termoterapia)
Termoterapia wykorzystuje energię cieplną do zniszczenia tkanki gruczołu krokowego i doprowadzenia do jego zmniejszenia. Cewnik generujący energię cieplną zostaje wprowadzony do cewki moczowej. Sam stercz zostaje rozgrzany do odpowiedniej temperatury, która powoduje martwicę części jego tkanek. System chłodzenia zapobiega uszkodzeniu innych tkanek, specjalny czujnik wprowadzany do odbytnicy monitoruje ich temperaturę.
Zabieg wykonywany jest w znieczuleniu miejscowym, tzn. że pacjent jest przytomny, ale nie odczuwa bólu. Do kilku tygodni po zabiegu chory może odczuwać dyskomfort przy oddawaniu moczu. Wadą jest występujące po zabiegu u co czwartego chorego zatrzymanie moczu wskutek występującego obrzęku prostaty (która z czasem ulega obkurczeniu), co wymaga pozostawienia cewnika. Zabieg ten nie łagodzi dolegliwości u wszystkich mężczyzn, a jego skuteczność jest mniejsza niż metod operacyjnych. Jest on głównie wskazany u młodszych mężczyzn z mniejszymi rozmiarami prostaty, którzy obawiają się wykonania operacji.
5. Laseroterapia
Jest to nowy typ leczenia będący dopiero w fazie doświadczalnej. Laser w tym wypadku jest używany do wytworzenia energii cieplnej o działaniu miejscowym. Podobnie jak w terapii ciepłem dochodzi do zniszczenia tkanki stercza. Zabieg trwa kilkadziesiąt minut i jest wykonywany w znieczuleniu ogólnym. Po zabiegu do dróg moczowych wprowadzany jest cewnik (giętka rurka), aby zapewnić drożność cewki moczowej na czas gojenia się tkanek po zabiegu. Możliwe powikłania po laseroterapii to:
- krwawienia z dróg moczowych,
- infekcja układu moczowego,
- wsteczne zarzucanie nasienia do pęcherza moczowego,
- bardzo rzadko impotencja.
Bezwzględnym przeciwwskazaniem do jej wykonania to podejrzenie raka gruczołu krokowego.
Staje się ono konieczne, gdy dochodzi do znacznego zalegania moczu, trudności w leczeniu, nawracające zakażenie układu moczowego lub niewydolność nerek. Składają się na nie:
6. Przezcewkowa resekcja gruczołu krokowego (TURP)
Jest to najczęściej wykonywany zabieg w łagodnym przeroście prostaty. To tzw. „złoty standard” w leczeniu tego schorzenia. Polega on na wprowadzeniu do cewki moczowej urządzenia (elektroresektora), które wycina środkową część przerośniętej prostaty, a jej zewnętrzne brzegi pozostają.
Zabieg ten wykonywany jest w znieczuleniu ogólnym, trwa przeciętnie od pół godziny do godziny. Po operacji do pęcherza wprowadza się cewnik (który usuwa się po około dwóch dniach). Pobyt w szpitalu trwa zazwyczaj 3-4 dni, natychmiast po zabiegu odczuwalna jest poprawa. Chorzy po TURP mogą skarżyć się na problemy z oddawaniem moczu: pieczenie, parcia naglące (niemożność utrzymania moczu w pęcherzu z powodu intensywnej potrzeby oddania go) - objawy te ustępują w ciągu kilku dni lub tygodni. Dodatkowo mogą pojawić się zaburzenia erekcji. W moczu po tym leczeniu nawet do kilku tygodni może być widoczna krew, która z czasem przestaje się pojawiać i mocz ulega przejaśnieniu. Jeśli jednak stan ten się ciągle utrzymuje lub krwawienie znacznie się nasila – należy zgłosić się do lekarza.
U większości mężczyzn pojawia się wytrysk wsteczny – polega on na zarzucaniu nasienia wstecznie do pęcherza moczowego zamiast do cewki moczowej, jest to trwały objaw uboczny. Rzadziej występujące powikłania to nietrzymanie moczu, zwężenie cewki moczowej. Niestety część chorych wymaga ponownej operacji ze względu na odrost lub niepełne wycięcie przerośniętych części.
7. Przezcewkowe nacięcie gruczołu krokowego
Jest to rzadko wykonywany zabieg. Przede wszystkim jest kierowany do grupy chorych ze stosunkowo niewielkim przerostem prostaty. Jest to prosty zabieg polegający na wprowadzeniu do cewki moczowej przyrządu, którym prostata i część pęcherza moczowego jest nacinana. Umożliwia to rozejście się tkanek otaczających cewkę moczową i zmniejszeni ucisku na nią. Sam zabieg trwa około 20 minut i jest wykonywany w znieczuleniu ogólnym. Po operacji pęcherz moczowy jest cewnikowany, cewnik jest usuwany następnego dnia, a po 2-3 dobach można wrócić do domu. U niewielkiej grupy może dojść do rozwoju wytrysku wstecznego (patrz wyżej). Dużą wadą jest znaczne ryzyko nawrotu objawów - chorzy są wówczas zazwyczaj kierowani do przezcewkowego usunięcia prostaty.
8. Adenektomia pozałonowa
Ten typ zabiegu jest wskazany przede wszystkim u chorych ze znacznie przerośniętą prostatą. Podczas tego zabiegu najpierw wykonuje się poprzeczne cięcie w okolicy podbrzusza (w tym przypadku pozostaje blizna), przez które usuwa się prostatę. Zabieg trwa przeciętnie godzinę, a pobyt w szpitalu - tydzień.
Podobnie jak w poprzednich typach operacji niezbędne jest założenie cewnika (usuwanego zwykle po 3-4 dniach). W okresie pooperacyjnym przez około półtora miesiąca zalecany jest oszczędzający tryb życia i unikanie podnoszenia ciężarów (ryzyko rozejścia się rany pooperacyjnej). Pobrana w tym zabiegu prostata może być poddana ocenie mikroskopowej w kierunku obecności choroby nowotworowej.
Reklama
Guzkowy rozrost stercza - wybór terapii i kontrola lekarska
Kontrole funkcji układu moczowego oraz parametrów nerkowych w chorobach stercza mają dwojaką funkcję.
- Po pierwsze - łagodny rozrost stercza oprócz nieznośnych w codziennym życiu dolegliwości związanych z oddawaniem moczu, może doprowadzić do poważnego powikłania, jakim jest niewydolność nerek. Regularne kontrole u lekarza urologa pozwalają wcześnie wykryć to powikłanie i szybko zmodyfikować leczenie.
- Drugim problemem jest ryzyko istnienia procesu nowotworowego. Jak wspomniano ma on bardzo podobne objawy, jednak jest to znacznie bardziej niebezpieczna choroba. Ważne jest, żeby u chorego w trakcie leczenia łagodnego przerostu stercza nie przeoczono istnienia raka stercza.
Chory powinien zdawać sobie sprawę z tego, że zarówno leczenie zabiegowe, jak i chirurgiczne nie zawsze przynosi całkowitą natychmiastową ulgę. Część objawów, jak częste oddawanie moczu czy parcie naglące, może się jeszcze utrzymywać przez dłuższy czas po operacji.
Dobrze dobrana terapia stanowi istotny element wpływu na życie pacjenta z chorobą prostaty. Przede wszystkim chory musi sobie zdawać sprawę, jakie korzyści i jakie negatywne skutki grożą w przypadku konkretnych metod terapeutycznych. Ze względu na różne typy terapii pacjent powinien współdecydować z lekarzem, który z jej rodzajów będzie dla niego najbardziej odpowiedni przed podjęciem ostatecznej decyzji.
- Metody operacyjne są bezsprzecznie najbardziej skuteczne, ale same w sobie niosą największe ryzyko powikłań. Z kolei farmakologia jest stosunkowo najbezpieczniejsza, ale i najmniej skuteczna. Powikłania wynikające z niewłaściwego leczenia chorób stercza mogą być bardzo poważne, ale z drugiej strony zaburzenia wzwodu czy bezpłodność dla niektórych mogą być równie istotne w ocenie wyleczenia z choroby.
- Farmakologia kierowana jest przede wszystkim dla chorych z łagodnymi dolegliwościami, którym zależy na utrzymaniu funkcji prokreacyjnych. Metody zabiegowe zlecane są głównie w przypadku pacjentów, którzy nie mogą być zakwalifikowani do operacji ze względu na wiek, stopień przerostu prostaty oraz obawy przed samym zabiegiem. Metody operacyjne mogą przynieść całkowite wyleczenie, ale przeznaczone są głównie dla chorych z poważnymi stadiami przerostu stercza i rozwijającymi się powikłaniami.