Reklama
Co to jest kiła?
Kiła (syfilis, lues) jest chorobą przenoszoną drogą płciową wywoływaną przez bakterię o nazwie krętek blady (łac. Treponema pallidum). Kiła jest trzecią co do częstości zachorowań chorobą przenoszoną drogą płciową.
Choroba ta towarzyszy ludzkości już od setek lat, a niektórzy naukowcy uważają, że występowała już w starożytności. W Polsce pojawiła się w XV wieku. Nazywano ją chorobą francuską (franca - dworska niemoc), we Francji zaś chorobą neapolitańską, a w Rosji - chorobą polską.
Istnieje co najmniej kilka teorii na temat pochodzenia kiły. Według jednej z nich nowa choroba została zawleczona z Ameryki do Europy przez załogę Kolumba.
Według innej teorii choroba istniała w Europie na długo przed odkryciem Ameryki, lecz dopiero pod koniec XV wieku zaczęła szerzyć się epidemicznie. Jednego z dowód tej teorii nieoczekiwanie dostarczyły prace konserwacyjne Ołtarza Mariackiego. Jak wiadomo Wit Stwosz ukończył tworzenie Ołtarza na 3 lata przed odkryciem Ameryki.
Tymczasem podczas prac renowacyjnych, przy przyglądaniu się z bliska postaciom bardzo wiernie oddanym przez artystę, naukowcy dostrzegli niedwuznaczne zmiany kiłowe tj. zapadnięty i zadarty nos, nos lornetkowy, zniekształcenia czaszki.
Nazwy syfilis użył po raz pierwszy włoski lekarza, poeta i astronom Fracastorius (Girolamo Fracastoro) (1478-1553). W napisanym przez niego poemacie pt. Syphilis sive morbus galicus pasterz Syphilus obraża słońce i za karę zostaje dotknięty chorobą weneryczną zwaną syfilisem. Nazwa ta do powszechnego użycia weszła z końcem XVII wieku.
Przyczynę choroby poznano dopiero w 1905 roku, kiedy Schaudinn i Hoffmann dokonali przełomowego odkrycia dzięki któremu dowiedziano się, że chorobę wywołuje cienka bakteria spiralnego kształtu nazwana krętkiem bladym.
Choroba ta w ubiegłych stuleciach, przed erą antybiotyków, rozprzestrzeniała się stosunkowo szeroko, będąc przyczyną kalectwa i zgonów także w środowisku artystycznym. W pewnym okresie była nawet swego rodzaju powodem do dumy, gdyż według niektórych artystów zaburzenia psychiczne spowodowane przez zmiany w układzie nerwowym u chorego na kiłę pozwalały „przekraczać granice umysłu”. Podobno cierpieli na nią m.in.
- Stanisław Wyspiański,
- Charles Baudelaire,
- Friedrich Nietzsche
- Oscar Wilde,
- Gauguin,
- Toulouse-Lautrec
- van Gogh,
- Ludwig van Beethoven
- Gustav Klimt.
Reklama
Przyczyny kiły i sposoby zakażenia
Kiłę wywołuje krętek blady. Bakteria ta do przeżycia wymaga odpowiedniej wilgotności i poza organizmem ginie w ciągu kilku godzin Jest bardzo wrażliwa na wysuszanie i wysoką temperaturę oraz na powszechnie stosowane środki antyseptyczne.
Ze względu na dużą wrażliwość tej bakterii drogi zakażenia to przede wszystkim kontakt seksualny (także w czasie seksu analnego i oralnego, a nawet podczas pocałunku). Dochodzi wówczas do kontaktu sączących zmian kiłowych tj.
- owrzodzenia,
- nadżerki,
- grudki,
jednego partnera ze skórą lub śluzówką drugiego partnera. Zakażenie następuje poprzez wniknięcie krętków bladych do uszkodzonej skóry lub nie zmienionej błony śluzowej.
Po kontakcie z płynem wysiękowym owrzodzenia kiłowego zawierającym żywe krętki, bakterie w ciągu kilku godzin docierają do regionalnych węzłów chłonnych i szybko rozprzestrzeniają się w całym organizmie. Owrzodzenia występują głównie na zewnętrznych narządach płciowych, ale także w pochwie, odbycie lub w odbytnicy. Wrzody mogą również występować na ustach i w gardle.
Ponieważ zmiany te mogą być nie widoczne, a pierwsze objawy kiły są niespecyficzne i można je przypisać innym dolegliwościom, często pierwsze stadia choroby bywają lekceważone lub w ogóle nie zauważone.
Kiła jest najbardziej zakaźna w czasie pierwszych dwóch lat, partnerzy seksualni chorych na kiłę objawową wczesną mogą zostać zakażeni aż w 50% przypadków. W kolejnych stadiach choroby zakaźność zmniejsza się wygasając w późnym jej okresie.
Do zakażenia może dojść także poprzez łożysko – jest to tzw. kiła pierwotna (zarażenie płodu w łonie chorej matki), lub poprzez wniknięcie krętków bezpośrednio do krwioobiegu np. podczas przetaczania krwi (obecnie praktycznie nie zdarza się to w krajach rozwiniętych).
Reklama
Objawy kiły - postacie choroby
Kiła bywa nazywana „wielkim naśladowcą”, gdyż jej symptomy mogą być mylone z objawami wielu różnych chorób. Dlatego będąc w tzw. grupie ryzyka, głównie dotyczy to osób podejmujących ryzykowne zachowania seksualne i ich partnerów, należy zwracać uwagę na pojawianie się objawów wymienionych poniżej. Objawy kiły różnią się w zależności od jej etapu.
Kiła wczesna utajona
Pierwszym okresem choroby jest tzw. kiła wczesna utajona, która trwa 2 lata i cechuje się znaczną zakaźnością. W początkowym etapie, w tzw. okresie wylęgania choroby, krętki wnikają przez uszkodzoną skórę lub poprzez błonę śluzową i namnażają się w miejscu zakażenia.
Równocześnie krętki przenikając do naczyń krwionośnych i limfatycznych, rozsiewając się tą drogą po całym organizmie jeszcze przed pojawieniem się pierwszych objawów. Okres wylegania się choroby wynosi średnio 21 dni (od 10-90 dni).
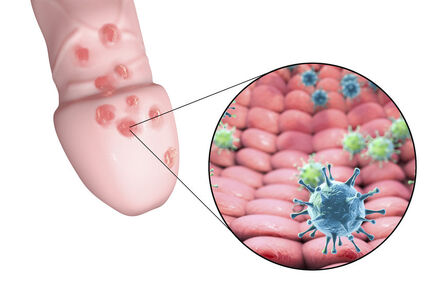
Pierwszym objawem jest owrzodzenie tzw. objaw pierwotny. Pojawia się ono w miejscu wniknięcia krętków
- pochwa,
- odbyt,
- penis,
- usta,
- gardło.
Objaw pierwotny powstaje najczęściej w okolicach narządów moczowo-płciowych:
- u mężczyzn w rowku zażołędnym prącia, na wewnętrznej blaszce lub brzegu napletka, w okolicy wędzidełka, rzadziej w ujściu cewki moczowej.
- u kobiet owrzodzenie może pojawiać się głównie w obrębie warg sromowych, spoidła tylnego i szyjki macicy, rzadko na ścianach pochwy.
Ponadto owrzodzenie może pojawić się zarówno u kobiet i mężczyzn w fałdzie udowo-pachwinowym, okolicy łonowej, w okolicy odbytu i w odbytnicy (stosunki genitalno-analne), w jamie ustnej, na wargach, zwłaszcza dolnej, języku, migdałkach i w gardle (stosunki genitalno-oralne).
Owrzodzenie ma postać okrągłej lub owalnej, wilgotnej, lśniącej zmiany z gładkimi brzegami i jest niebolesne. Po kilku dniach powiększają się okoliczne węzły chłonne – w przypadku zmian w obrębie układu moczowo-płciowego i wydalniczego węzły chłonne pachwinowe, okołoodbytnicze i biodrowe.
Niestety poza objawami typowymi obecnie spotyka się coraz częściej zmiany nietypowe. Nalezą do nich:
- objawy pierwotne mnogie (liczne zmiany owrzodzeniowe),
- objaw szczelinowaty,
- objaw poronny i opryszczkowy,
- obrzęk stwardniałego napletka lub wargi sromowej,
- martwiczy objaw tzw. żrący lub zgorzelinowy.
Ponadto okoliczne węzły chłonne pod wpływem wtórnego zakażenia bakteryjnego mogą stać się bolesne i pokryte zaczerwienioną skórą.
Zmiany samoistnie ustępują po 2-6 tygodniach pozostawiając bliznę zanikową, często ledwo dostrzegalną. Ustąpienie objawów nie oznacza jednak wyleczenia, w przypadku braku antybiotykoterapii choroba postępuje dalej.
Kiła wczesna II okresu
Kiła wczesna II okresu rozpoczyna się w 9-10 tygodniu i trwa do 24 miesięcy po zakażeniu. Objawy kliniczne są wyrazem nasilenia bakteriemii i odczynu tkanek na inwazję krętków. Ten etap zwykle zaczyna się wraz z rozwojem tzw.: osutki plamistej na jednej lub kilku częściach ciała. Zmiany te pojawiają się po ustąpieniu objawu pierwotnego lub jeszcze w czasie jego trwania.
Osutka składa się z wykwitów plamistych, grudek lub krostek.
- W przypadku osutki plamistej zmiany są równomiernie rozmieszczonych na tułowiu i kończynach górnych. Największe nasilenie plam obserwuje się na bocznych powierzchniach tułowia oraz na wierzchu kończyn górnych. Pojedyncze zmiany mają kształt owalny, zbliżoną wielkość, kolor cielistoróżowy i gładką powierzchnię.
- Osutka grudkowa może zajmować dłonie i stopy (także wewnętrzną ich powierzchnię), twarz i owłosioną skórę głowy. Wykwity mają rożowobrunatne zabarwienie.
- Osutka krostkowa występuje rzadko. Krosty zajmują zwykle twarz i owłosioną skórę głowy. Wykwity grudkowe i krostkowe goją się z pozostawieniem blizny.
Osutka zwykle nie powoduje swędzenia i utrzymuje się od kilkunastu godzin do 2-3 tygodni. Niestety osutka może mieć różny wygląd, często przypominający wysypki spowodowane innymi chorobami. Czasami zmiany o charakterze osutkowym są tak słabe że mogą pozostać nie zauważone. Osutki mogą powracać w czasie dwóch, a nawet czterech lat od zakażenia, lecz najczęściej pojawiają się w pierwszym roku trwania choroby.
Poza osutką w kile wczesnej II okresu obserwuje się:
- uogólnione powiększenie węzłów chłonnych,
- zmiany nadżerkowe w jamie ustnej,
- bielactwo kiłowe,
- łysienie kiłowe,
- gorączkę,
- ból gardła,
- ból głowy,
- utratę wagi,
- uczucie zmęczenia.
Bielactwo kiłowe pojawia się prawie wyłącznie u kobiet, zwykle po 6 miesiącach od zakażenia. Zmiany maja charakter drobnych, odbarwionych plamek na szyi, karku i rzadziej na tułowiu. Mogą utrzymywać się przez wiele miesięcy.
Łysienie kiłowe może występować od 3 do 6 miesięcy od zakażenia. Może przybierać dwie postacie:
- pierwsza postać to przerzedzenie i ścieńczenie włosów na szczycie głowy,
- druga to łysienie ogniskowe występujące zwykle po 6 miesiącach. Łysienie ogniskowe polega na przerzedzeniu włosów w okolicach skroniowych i okolicy potylicznej w postaci tzw. ognisk o średnicy kilku do kilkunastu milimetrów.
Może także dochodzić do wypadania włosów w okolicy brwi, pach czy wzgórka łonowego. Leczenie przyspiesza odrost włosów.
Oznaki i objawy kiły ustępują, ale bez leczenia, infekcja postępuje w formie utajonej przechodząc w późne stadium choroby. U większości pacjentów (około 60 %) kiła pozostaje w stanie utajenia do końca ich życia, u połowy chorych może dojść do samoistnego wyleczenia. Jednak u 30 % chorych rozwija się kiła objawowa późna (kiła III okresu), charakteryzującą się powikłaniami głównie ze strony:
- układu nerwowego,
- rzadziej sercowo-naczyniowego,
- skóry,
- błon śluzowych,
- kości,
- stawów,
- innych narządów.
Objawy kiły późnej mogą pojawić się 10-20 lat po zakażeniu. Należą do nich m.in. trudności w koordynacji ruchów mięśni, porażenie i drętwienie mięśni, deformacje kośćca (także kości czaszki) i stawów, stopniowa ślepota, demencja oraz zmiany osobowości i zaburzenia psychiczne. Uszkodzenia narządów wewnętrznych mogą być na tyle poważne, aby doprowadzić do śmierci.
Kiła wrodzona
Inną odmianą choroby jest tzw. kiła wrodzona. Jest ona następstwem zakażenia płodu w łonie matki. Zakażenie może nastąpić już w 9-10 tygodniu; krętki z łatwości przenikają przez łożysko z krwioobiegu matki do krwi płodu. Ciężkość przebiegu kiły wrodzonej zależy od czasu trwania zakażenia u matki. Podobnie jak w przypadku kiły nabytej kiła wrodzona dzieli się na tzw.:
Kiłę wrodzoną wczesną - zmiany kliniczne ujawniają się do drugiego roku życia. Są to:
- zmiany skórne – osutka plamisto-pęcherzykowa lub grudkowa,
- zmiany troficzne paznokci,
- zmiany w błonach śluzowych – niedrożność nosa,
- zmiany kostne i stawowe – nos siodełkowaty,
- zapalenie naczyniówki i siatkówki,
- kłębuszkowe zapalenie nerek,
- hepatosplenomegalia,
- zmiany w ośrodkowym układzie nerwowym.
Kiłę wrodzoną późną – zmiany kliniczne występują najczęściej między 8-14 rokiem życia dziecka. Są to:
- zmiany kostne – zmiany wytwórczo-destrukcyjne kości,
- zmiany stawowe,
- młodzieńcze porażenie postępujące,
- śródmiąższowe zapalnie rogówki,
- głuchota,
- zmiany w uzębieniu – zęby Hutchinsona.
Reklama
Jak przebiega kiła?
Kiła jest chorobą o słabo poznanej patogenezie. Krętek nie wytwarza toksyn i nie ma właściwości cytolitycznych (cytoliza to rozpad komórek, a w efekcie zniszczenie tkanki). Zmiany tkankowe obserwowane w kile nie są następstwem działania samych krętków, ale przede wszystkim wynikiem reakcji gospodarza na zakażenie tą bakterią.
Stan zapalny wywołany obroną organizmu przed inwazją bakterii prowadzi do pobudzenia szeregu komórek układu odpornościowego, które wydzielają substancje i czynniki uszkadzające zakażoną tkankę. Dochodzi do zmian zwyrodnieniowych i martwiczych.
Organizm nie nabywa pełnej odporności na kiłę tzn. chorzy ze wczesną postacią choroby mogą już po leczeniu ulec ponownemu zakażeniu. Kiłę można leczyć na każdym etapie, lecz nie da się cofnąć zmian i uszkodzeń spowodowanych przez chorobę.
Uwzględniając kryteria kliniczne i immunologiczne kiłę dzielimy na wczesną i późną. Ogólny przebieg choroby przedstawiono w tabeli.
| Czas trwania | Okres | Wyniki badań serologicznych tzw. odczyny kiłowe |
|---|---|---|
|
2 lata
10-90 dni (średnio 21)
3–6 tyg. 6–9 tyg.
9–16 tyg. od 16 tyg. do 2 lat |
Kiła wczesna
Okres inkubacji
Kiła objawowa wczesna
Kiła I okresu Kiła surowiczoujemna Kiła surowiczododatnia
Kiła II okresu Kiła wczesna Kiła nawrotowa
Kiła wczesna utajona Stan bezobjawowego zakażenia trwający 2 lata lub okresy bez objawów klinicznych po ustąpieniu zmian kiły I lub II okresu |
+ lub -
+ lub- +
++ ++
+ lub ++ |
|
>2 lat
>5 lat |
Kiła późna Kiła utajona późna Stan bezobjawowego zakażenia trwający ponad 2 lata, poprzedzający rozwój objawów kiły późnej
Kiła objawowa późna (kiła III okresu) 1. Kiła późna skóry, błon śluzowych i kości 2. Kiła sercowo-naczyniowa 3. Kiła układu nerwowego 4. Kila innych narządów |
+
++ lub ++ |
Reklama
Kiła - konsultacja medyczna u lekarza
W przypadku wystąpienia jakichkolwiek opisanych objawów należy niezwłocznie udać się do lekarza! Wszelkie nietypowe owrzodzenia lub wysypka, szczególnie w okolicy pachwin, powinny być sygnałem do powstrzymania się od uprawiania seksu i natychmiastowej konsultacji lekarskiej.
Dotyczy to również sytuacji, gdy nie występują żadne objawy, lecz doszło do kontaktu z osobą zarażoną – lekarz zastosuje wówczas leczenie profilaktyczne z użyciem penicyliny. Istotne jest jak najszybsze rozpoczęcie leczenia.
W celu uzyskania porady należy udać się do poradni dermatologiczno-wenerologicznej, gdzie nie jest wymagane skierowanie. W trakcie wizyty lekarz przeprowadza tzw. wywiad epidemiologiczny dotyczący kontaktów seksualnych (w przypadku podejrzenia kiły I okresu należy przypomnieć sobie kontakty seksualne z ostatnich 6 miesięcy).
Na ogół specjalista zleca badanie krwi. Ważne jest, aby przed pobraniem krwi na badania serologiczne wykluczające/potwierdzające kiłę nie spożywać obfitych posiłków, gdyż wysoki poziom tłuszczy we krwi może zaburzać wynik badania.
Ponadto lekarz może pobrać próbkę wydzieliny z owrzodzenia pierwotnego lub wykonać punktat węzła chłonnego.
Należy pamiętać, że wczesne objawy kiły leczy się najłatwiej, zwłoka i nie poddanie się leczeniu może prowadzić do bardzo poważnych następstw w postaci różnorakich uszkodzeń narządów. W przypadku zdiagnozowania kiły należy powiadomić wszystkich partnerów seksualnych, którzy również mogli ulec zakażeniu.
Reklama
Powikłania po kile
Nie leczona kiła prowadzi do szeregu poważnych powikłań. Leczenie z użyciem antybiotyku na tym etapie kiły jest bezskuteczne, gdyż dolegliwości nie są związane z aktywnym zakażeniem, lecz ze zmianami zwyrodnieniowymi – mówiąc ogólnie antybiotyk może zniszczyć bakterie, ale nie spowoduje cofnięcia się zmian zwyrodnieniowych.
Występowanie jednej postaci kiły późnej nie wyklucza uszkodzeń innych narządów. W późnych etapach choroby może wystąpić:
Kiła późna skóry, błon śluzowych i kości. W przypadku kiły późnej skóry wyróżnia się kiłę guzkowo-pełzakowatą lub guzkowo - wrzodziejącą oraz kiłę guzowatą (kilakowatą).
Kiła guzkowo-pełzakowata to łagodna postać kiły. Na skórze i błonach śluzowych różnych okolic ciała tworzą się brunatnoczerwone guzki o średnicy kilku milimetrów, które mogą rozpadać się pozostawiając blizny. Guzki mogą tworzyć skupienia szerzące się pełzakowato, tworzące obszerne zmiany o brzegach wrzodziejących, w części środkowej w postaci gładkiej i mozaikowatej blizny.
Kiła kilakowata charakteryzuje się występowaniem tzw. kilaków, czyli guzów wytworzonych z tkanki podskórnej, mięśniowej lub kostnej. Kilaki najczęściej pojawiają się w okolicach gdzie skóra przylega do tkanki kostnej tj. twarz, golenie, okolice obojczyków i mostka. Początkowo pojawiają się twarde nacieki, przyjmujące z czasem postać guzka. Guzek może pęknąć uwalniając kleistą, galaretowatą wydzielinę o krwistym zabarwieniu. Powstaje owrzodzenie zajmujące rozlegle powierzchnie skóry, często o nerkowatym kształcie.
Kiła w błonach śluzowych powoduje pojawianie się zmian podobnych jak w formie skórnej, ale z większą tendencją do rozpadu.
Kiła późna kości i stawów powoduje:
- zapalenie okostnej i kości,
- zapalenie kilakowe kości,
- zmiany stawowe.
Zmiany kostne prowadzą do zniszczenia kości i tkanek miękkich przez kilaki, powstają owrzodzenia prowadzące do martwaków kostnych.
Kiła narządów wewnętrznych - swoiste zmiany dotyczą przede wszystkim wątroby, płuc, żołądka i jąder. Kiła wątroby powadzi do uszkodzenia miąższu wątroby i marskości. W płucach tworzyć się mogą kilaki trudne do odróżnienia od zmian nowotworowych i zmian spowodowanych przez gruźlicę. Kiła żołądka występuje stosunkowo rzadko i przypomina owrzodzenie lub zmiany nowotworowe.
Nie powoduje zaburzeń łaknienia, czy krwawień z przewodu pokarmowego. Kiła jąder dotyczy zwykle zmian w jednym jądrze. Przebieg choroby jest powolny i prowadzi do powiększenia, a następnie zwłóknienia jadra.
Kiła sercowo-naczyniowa – pojęcie to odnosi się przede wszystkim to zmian w tętnicy głównej i zastawkach półksiężycowatych aorty, w mniejszym stopniu w mięśniu sercowym i tętnicach obwodowych. Tę postać kiły obserwuje się rzadko, częściej u mężczyzn niż u kobiet. Objawy kiły sercowo-naczyniowej pojawiają się zwykle po 15-30 latach i dotyczą głównie pacjentów w wieku 44-50 lat.
Kiła układu nerwowego
Kiła bezobjawowa układu nerwowego (wczesna i późna) – polega na występowaniu zmian w płynie mózgowo rdzeniowym przy braku dolegliwości i objawów neurologicznych. W przypadku nie leczenia poprzedza dalszy rozwój krętkowego zakażenia układu nerwowego.
Kiła oponowa – ostre kiłowe zapalenie opon mózgowych. Ta postać kiły najczęściej spotykana jest u ludzi młodych, u których zakażenie trwa nie dłużej niż rok. Najważniejszymi objawami jest ból głowy, gorączką, światłowstręt, sztywność karku, czasami nudności i wymioty, napady padaczkowe, afazja, stany splątania i majaczenia, głuchota ustępująca pod wpływem leczenia penicyliną.
Kiła oponowo-naczyniowa mózgu i rdzenia – kiła ta obejmuje mózg, pień mózgu i rdzeń kręgowy. Objawy kliniczne występują po 5-12 latach od zakażenia i dotyczą głównie 30-50-latków. Zmiany mają najczęściej charakter zapalenia prowadzącego do zmian zakrzepowych w naczyniach mózgowych u ludzi młodych bez nadciśnienia lub objawów sugerujących możliwość zatorów pochodzenia sercowego. Do objawów klinicznych należą porażenie lub niedowład połowiczny, afazja i napady padaczkowe.
Porażenie postępujące – rozwój zmian jest powolny i objawy kliniczne ujawniają się u osób starszych i w średnim wieku po 15-20 latach od zarażenia. W tej postaci kiły dochodzi do pojawienia się zespołu objawów psychiatrycznych i neurologicznych, należą do nich m.in. stopniowa utrata pamięci, zmiany osobowości, obniżenie sprawności intelektualnej, a w miarę postępu choroby depresja lub euforia, urojenia, konfabulacje, także napady padaczkowe.
Wiąd rdzenia kręgowego – pojawia się w wieku starszym, po 20-25 latach od zakażenia. Objawami tej postaci kiły późnej są m.in. bóle strzelające, zaburzenia czynności pęcherza moczowego, nietrzymanie stolca, utrata wzroku, ataksja, zniekształcenia dużych stawów, zniesienie lub osłabienie odruchów skokowych, kolanowych i łokciowych.
Kilaki mózgu i rdzenia – objawy kliniczne są podobne do objawów charakteryzujących występowanie guza mózgu. W niektórych przypadkach można zastosować leczenie chirurgiczne.
Reklama
Badania w kierunku kiły - jak wygląda diagnostyka?
Diagnostyka kiły opiera się na badaniach bezpośrednich i pośrednich. Metoda bezpośrednia pozwala na wykrycie prątków w wydzielinie ze zmiany pierwotnej (owrzodzenia), czy w punktacie węzła chłonnego sąsiadującego ze zmianą pierwotną.
Bezpośrednią metodą wykrywania krętka bladego jest badanie mikroskopowe w ciemnym polu widzenia, stosowane rutynowo w diagnostyce sączących zmian kiły I i II okresu oraz kiły wrodzonej wczesnej. Metody tej nie poleca się w przypadkach lokalizacji wykwitów w jamie ustnej lub okolicy odbytu, ze względu na trudności w odróżnieniu krętka bladego od innych krętków niechorobotwórczych występujących licznie w tych rejonach.
Bardziej czułą metodą identyfikacji krętków jest w tym przypadku test bezpośredniej immunofluorescencji, zalecany w przypadkach klinicznego podejrzenia kiły i ujemnych wyników badań serologicznych.
Najbardziej powszechną metodą pośrednią diagnozowania kiły są testy serologiczne. W testach tych wykrywa się przeciwciała powstające w krwioobiegu podczas kontaktu organizmu z bakterią chorobotwórczą. Badania takie można wykonać w większych laboratoriach diagnostycznych, są stosunkowo szybkie i niedrogie. Stosuje się dwa rodzaje testów: nieswoiste (przesiewowe) i swoiste.
Aby zdiagnozować kiłę postępuje się zgodnie z bieżącymi zaleceniami Instytutu Wenerologii w Warszawie. W przypadku podejrzenia kiły należy w pierwszym etapie wykonać jeden z trzech testów przesiewowych:
- VDRL (ang. Veneral Disease Research Laboratory),
- USR (ang. Unheated Serum Reagin),
- RPR (ang. Rapid Plasma Reagin).
Wynik dodatni z wymienionych powyżej testów należy potwierdzić testami krętkowymi, gdyż można uzyskać wynik fałszywie dodatni m.in. w przypadku chorób autoimmunologicznych, niektórych infekcji wirusowych itp. Do testów krętkowych, weryfikujących zaliczamy:
- FTA i FTA-ABS – odczyny mmunofluoroscencyjne (ang. Fluoroscent Treponemal Antibody ABSorbent Test),
- TPHA – oczyn hemaglutynacji biernej (ang. Treponema Pallidum Hemagglutination Assay),
- TPI – odczyn immobilizacji - test Nelsona- Mayera,
- EIA – odczyn immunoenzymatyczny.
Nawet po wyleczeniu kiły niektóre odczyny kiłowe tj. RPR mogą dawać wyniki dodatnie i nie nadają się do monitorowania przebiegu terapii.
Leczenie kiły
Najskuteczniejszym antybiotykiem stosowanym w leczeniu kiły jest penicylina. Przed erą penicyliny kiłę leczono ołowiem, co oczywiście wywoływano dodatkowe schorzenia. Penicylina jest lekiem z wyboru w kile układu nerwowego, kile wrodzonej i kile ciężarnych.
Należy pamiętać o badaniach kontrolnych po leczeniu - w kile I okresu obowiązuje kontrola po 3, 6 i 12 miesiącach. U wszystkich kontrolowanych chorych, niezależnie od postaci choroby, zastosowanie ponownego leczenia należy rozważyć, gdy stwierdza się:
- utrzymywanie się lub nawrót objawów czynnego zakażenia,
- czterokrotny wzrost miana odczynów serologicznych,
- utrzymywanie się przez rok wysokiego miana odczynów.
Kiłę jest łatwo leczyć we wczesnym stadium rozwoju. Dla osób uczulonych na penicyliny stosuje się tetracykliny, erytromycynę oraz cefalosporyny trzeciej generacji. Nie istnieją domowe sposoby leczenia kiły.
W przypadku kiły stosuje się także leczenie profilaktyczne u wszystkich partnerów osób chorych na kiłę wczesną objawową i utajoną, pomimo braku objawów kiły. Nie należy czekać z rozpoczęciem terapii na wynik badania serologicznego, ponieważ istotne jest jak najszybsze podjęcie leczenia.
Niestety mimo przebytej kiły odporność przeciwko chorobie nie jest całkowita i można zarazić się nią ponownie już po wyleczeniu.
Jak zapobiegać kile?
Jak w przypadku wszystkich chorób przenoszonych drogą płciową najpewniejszym sposobem uniknięcia zakażenia jest powstrzymanie się od kontaktów seksualnych lub związek ze stałym partnerem. Warto wspomnieć, że ryzykowne zachowania seksualne często są następstwem nadużywania alkoholu i narkotyków, dlatego osoby mające tego typu problemy należą do grupy zwiększonego ryzyka zachorowania na kiłę.
Ważne jest, aby partnerzy seksualni rozmawiali ze sobą na temat stanu swojego zdrowia i historii poprzednich kontaktów seksualnych niosących za sobą ryzyko zarażenia chorobami przenoszonymi droga seksualną, w tym także kiłą i HIV.
Jednym ze sposobów zmniejszania ryzyka zarażenia kiłą jest konsekwentne stosowanie prezerwatywy (także podczas stosunku oralnego), ale należy pamiętać, że owrzodzenia mogą występować na obszarach nie chronionych prezerwatywą. Nie stwierdzono, aby stosowanie prezerwatyw pokrytych środkiem plemnikobójczym zmniejszało ryzyko zakażenia.
Ponadto należy pamiętać, że do zakażenia kiłą może dojść również podczas pocałunku, gdy owrzodzenie obejmuje jamę ustną czy gardło. Nie można zapobiec zarażeniu poprzez mycie narządów płciowych, czy oddawanie moczu po stosunku.
Aby zapobiec kile pierwotnej u dzieci testy kiłowe powinny być wykonywane u wszystkich kobiet w okresie ciąży.