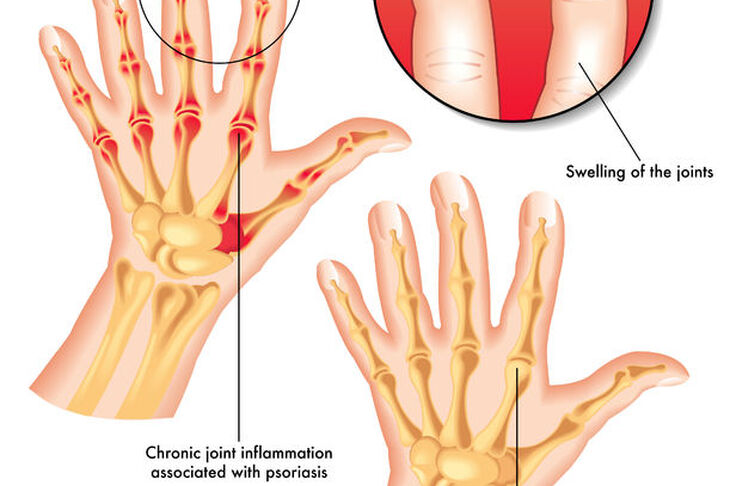
Łuszczycowe zapalenie stawów (ŁZS) (ang. Psoriatic arthritis) jest przewlekłą chorobą zapalną stawów [poprzez zapalenie stawów rozumiemy ich zaczerwienienie, obrzęk, tkliwość (bolesność), ocieplenie i upośledzenie funkcji] występującą u chorych na łuszczycę. Łuszczyca jest przewlekłą, nawracającą chorobą skóry, która charakteryzuje się występowaniem łuszczących się wykwitów na skórze, szczególnie w okolicy łokci, kolan i krzyżowej części kręgosłupa.
Częstość występowania łuszczycy w populacji wynosi około 2-4%. ŁZS stwierdza się u mniej więcej 7-30% chorych na łuszczycę. Łuszczycowe zapalenie stawów występuje równie często u kobiet, jak i u mężczyzn. Choroba zwykle rozpoczyna się między 20 a 50 rokiem życia, chociaż może pojawić się również u dzieci między 9 a 12 rokiem życia. W 80% przypadków wystąpienie zmian skórnych poprzedzają zmiany stawowe. ŁZS przebiega z fazami zaostrzeń i remisji.
Reklama
Łuszczycowe zapalenie stawów - typy schorzenia
Wyróżniamy pięć typów łuszczycowego zapalenia stawów, chociaż często zdarza się, że poszczególne typy ŁZS nakładają się na siebie (wtedy choroba łączy w sobie elementy różnych podtypów ŁZS). Wiedza odnośnie tego, na który rodzaj ŁZS się choruje jest istotna, ponieważ każdy typ ŁZS wymaga indywidualnego podejścia leczniczego.
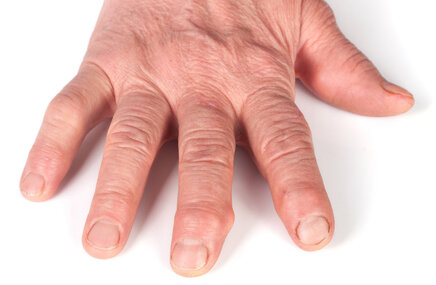
1. Postać asymetryczna nielicznostawowa (ten typ rozpoznaje się u 50% chorych na ŁZS) – najczęściej występuje tu zapalenie palców (wszystkich stawów wchodzących w skład palca). Proces ten prowadzi do deformacji (palec kiełbaskowaty, palec butonierkowaty). Zajęciu może ulec również staw kolanowy lub biodro. Należy pamiętać, że stawy zajmowane są niesymetrycznie (np. zajęte jest tylko jedno kolano lub palec wskazujący, ale tylko u jednej ręki).
2. Postać symetryczna (wielostawowa) (15-25% chorych) – przypomina w przebiegu reumatoidalne zapalenie stawów (RZS). Atakuje te same stawy w odpowiadających sobie parach, po przeciwnych stronach ciała (np. obydwa nadgarstki, obydwa palce wskazujące). Bardzo często zajmuje stawy nadgarstkowe.
3. Postać z dominującym zajęciem stawów międzypaliczkowych dalszych (tzw. DIP) (5-10%) – najczęściej atakuje małe stawy palców rąk i stóp (stawy międzypaliczkowe dalsze - te znajdujące się najbliżej paznokcia). Często towarzyszą temu zmiany łuszczycowe paznokci.
4. Postać osiowa (20-40%) – najczęściej atakuje stawy krzyżowo-biodrowe, co skutkuje ograniczeniem ruchomości. Może również zajmować inne odcinki kręgosłupa powodując sztywność szyi lub pleców na różnej wysokości.
5. Postać okaleczająca (5%) – najrzadziej występujący typ ŁZS, ale równocześnie prowadzący do najpoważniejszych powikłań. Atakuje najczęściej małe stawy palców rąk i stóp (te znajdujące się najbliżej paznokcia). Prowadzi do skrócenia palców i mocnego upośledzenia ich funkcji (problemy z pisaniem, chwytaniem, otwieraniem i utrzymywaniem przedmiotów w dłoni).
Reklama
Przyczyny łuszczycowego zapalenia stawów i łuszczycy
Przyczyna ŁZS i łuszczycy pozostaje jak na razie nieznana. Wiemy jednak, że dużą rolę w powstawaniu ŁZS odgrywają predyspozycje genetyczne i zaburzenia w układzie odpornościowym. Jeśli oboje rodziców danej osoby chorowało na ŁZS, to ma ona 50-krotnie większe ryzyko zachorowania na łuszczycowe zapalenie stawów niż osoby bez obciążenia rodzinnego. Istnieją pewne czynniki zewnętrzne, które mogą wywołać ŁZS (nie wiemy jednak dlaczego tak się dzieje). Są to:
- urazy skóry i stawów,
- zakażenie bakteryjne (paciorkowce) i wirusowe (HIV).
Ponieważ przyczyna ŁZS pozostaje nieznana, niestety trudno nam jest określić czynniki ryzyka dla tej choroby. Wiemy, że wpływ na rozwój łuszczycowego zapalenia stawów mają:
- czynniki genetyczne (zwiększone ryzyko zachorowania na łuszczycowe zapalenie stawów u osób, których rodzice chorowali na ŁZS),
- zaburzenia w układzie odpornościowym (wzmożona odpowiedź i rozpoznawanie własnych komórek jako obce),
- urazy skóry i stawów,
- zakażenie bakteryjne (paciorkowce) i wirusowe (HIV).
Reklama
Objawy łuszczycowego zapalenia stawów
Występowanie i nasilanie się objawów ŁZS może być zarówno powolne, jak i gwałtowne, a sama choroba przebiega z okresami zaostrzeń i remisji. Do objawów łuszczycowego zapalenia stawów zaliczamy:
- objawy niespecyficzne jak uczucie zmęczenia, spadek nastroju, depresja,
- zapalenie (ból, poranna sztywność, obrzęk, ograniczenie ruchów) stawów obwodowych (przeważnie niesymetryczne!),
- zapalenie stawów międzypaliczkowych dalszych (tych najbliżej paznokci),
- niesymetryczne zapalenie stawów kręgosłupa oraz stawów krzyżowo-biodrowych, co prowadzi do sztywności w plecach, szczególnie w odcinku lędźwiowo-krzyżowym,
- zapalenie palców (dactylitis) co powoduje, że przyjmują one kształt “kiełbasek”,
- tkliwość, ból, obrzęk miejsc gdzie ścięgna przyczepiają się do kości (enthesitis) (szczególnie ścięgno Achillesa),
- niewielkie wgłębienia w paznokciach zarówno rąk jak i stóp,
- zapalenie oka (tęczówki, naczyniówki).
Trzeba pamiętać, że u 80% chorych na łuszczycę zmiany skórne poprzedzają zmiany stawowe. Tak więc jeśli chorujesz na łuszczycę (ale również jeżeli jesteś zdrowy, gdyż u 20% pacjentów to zmiany stawowe występują przed zmianami skórnymi) i wystąpi u Ciebie:
- poranna sztywność kręgosłupa lub któregoś ze stawów obwodowych (ręce, kolana, łokcie itd.),
- ból, obrzęk, zaczerwienienie stawów,
- zaczerwienienie i/lub pieczenie oka,
to powinieneś niezwłocznie udać się do swojego lekarza prowadzącego (lekarz rodzinny, dermatolog) i przedstawić mu niepokojące Cię objawy. W przypadku podejrzenia ŁZS zostaniesz skierowany na konsultację reumatologiczną, a specjalista reumatolog oceni z jaką chorobą przyjdzie się zmagać.
Reklama
Łuszczyca - czynniki zaostrzające objawy
Chociaż nie stwierdzono związku pomiędzy aktywnością zmian skórnych i stawowych, to warto mieć na uwadze czynniki mogące zaostrzać przebieg łuszczycy jak np.:
- urazy skóry (infekcje, zapalenia),
- infekcje bakteryjne (paciorkowce) i wirusowe (HIV),
- leki (np. lit, ß-blokery, leki przeciwmalaryczne),
- nadmierne spożycie alkoholu, papierosy, duży stres emocjonalny,
- zmiany hormonalne (okres pokwitania i menopauzy, ciąża).
Reklama
Łuszczycowe zapalenie stawów - wizyta u lekarza
Ze względu na to, że łuszczycowe zapalenie stawów jest chorobą z pogranicza dermatologii i reumatologii (przez niektórych zwane łuszczycą stawową), trudno jednoznacznie ocenić jakiej specjalności lekarz powinien podjąć się jej leczenia. Wybór tak naprawdę należy wspólnie do lekarza kierującego na badania i pacjenta.
Ze względu na to, że większość chorych na ŁZS jest już w stałej opiece dermatologicznej w związku z toczącą się łuszczycą, to dermatolog zadecyduje czy sam będzie leczył ŁZS, czy skieruje pacjenta na konsultację reumatologiczną. Konsultacja taka jest zalecana ze względu na to, że reumatolog wspólnie z fizjoterapeutą będą w stanie ustawić pełniejszy profil leczenia ewentualnego ŁZS, uwzględniający szeroko pojętą rehabilitację. Jak to mówią “co dwie głowy to nie jedna”.
Warto omówić ze swoim lekarzem pewne kwestie dotyczące:
- zmiany stylu życia,
- eliminacji czynników mogących zaostrzać przebieg łuszczycy (jak i ŁZS),
- odpowiedniego doboru metod leczniczych.
Należy ustalić z lekarzem jak często trzeba będzie kontrolować przebieg choroby, jak monitorować i starać się zapobiegać zaostrzeniom ŁZS w warunkach domowych.
Jeśli pacjent czuje, że potrzebna mu będzie w walce z chorobą pomoc psychiczna, to lekarz prowadzący może być odpowiednią osobą, która pokieruje chorego do psychologa lub grupy wsparcia. Trzeba bezwzględnie pamiętać, że choroby nie należy się wstydzić, tylko z nią walczyć! Wspólne, wraz z lekarzem i pozostałymi członkami zespołu terapeutycznego, ustalenie strategii postępowania to klucz do właściwej kontroli choroby.
Przyczyna powstawania ŁZS jest nieznana. Wiemy jednak, że wszystkie uszkodzenia stawowe są powodowane przez nasz własny układ odpornościowy. Dzieje się tak dlatego, że system immunologiczny rozpoznaje komórki organizmu (np. stawów lub skóry) jako obce i atakuje je, w konsekwencji niszcząc poprzez uwalnianie szeregów substancji zwanych cytokinami. Cytokiny oprócz uszkadzania komórek wywołują stan zapalny (ból, obrzęk, sztywność, zaczerwienienie i ocieplenie stawu). Poza stawami ŁZS może atakować również:
- oczy (zapalenie tęczówki, naczyniówki),
- serce (zapalenie aorty),
- nerki,
- płuca.
Należy pamiętać, że nieleczony ŁZS prowadzi w szybkim tempie do niepełnosprawności ruchowej! Stopień niepełnosprawności będzie zależał od rodzaju zajętego stawu. Np. zajęcie stawów rąk może uniemożliwić pisanie, chwytanie i trzymanie różnych przedmiotów. Uszkodzenie stawów krzyżowo-biodrowych w konsekwencji doprowadzi do ograniczenia ruchomości kończyn dolnych i dolnego odcinka pleców.
Reklama
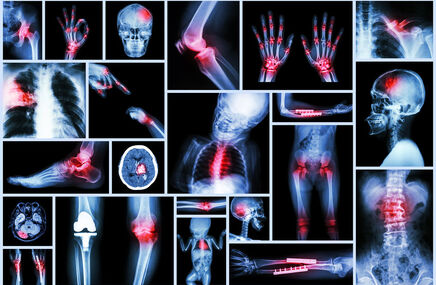
Diagnostyka łuszczycowego zapalenia stawów
Łuszczycowe zapalenie stawów rozpoznaje się na podstawie:
- obecności łuszczycy u chorego lub w jego rodzinie,
- występowania zapalenia stawów,
- braku obecności czynnika reumatoidalnego we krwi,
- objawów zapalenia kręgosłupa lub stawów krzyżowo-biodrowych.
Diagnozy ŁZS może dokonać tylko i wyłącznie lekarz specjalista! Samodiagnozowanie się prowadzi tylko do niepotrzebnych nieporozumień i problemów. W razie wystąpienia jakichkolwiek niepokojących objawów należy natychmiast udać się do lekarza!
W skład diagnostyki wykonywanej w celu rozpoznania ŁZS wchodzi:
- ocena występujących objawów,
- całościowa oceny wywiadu medycznego,
- badanie fizykalne,
- badanie krwi,
- RTG stawów.
Badania przeprowadzane w celu rozpoznania ŁZS są niebolesne i nie zajmują dużo czasu. Nie należy się ich obawiać. Dobra współpraca z lekarzem tylko przyspieszy postawienie prawidłowego rozpoznania i wdrożenie leczenia. A im wcześniej wdroży się leczenie, tym szybciej będzie można kontrolować przebieg choroby.
W badaniu krwi ocenia się tzw. markery stanu zapalnego (OB, CRP), które mówią nam jak duże zapalenie toczy się w organizmie. We krwi szuka się również tzw. czynnika reumatoidalnego występującego przy niektórych chorobach stawów. U chorych na ŁZS nie jest on obecny we krwi. Z tego względu ŁZS określa się mianem choroby seronegatywnej.
Zdjęcia RTG mają na celu określenie, które stawy zostały zajęte przez chorobę oraz jak bardzo zostały uszkodzone. Typowo lekarz może zlecić zdjęcia RTG stawów krzyżowo-biodrowych (okolica miednicy), odcinka szyjnego i lędźwiowego kręgosłupa oraz rąk i stóp.
Reklama
Łuszczycowe zapalenie stawów - leczenie
Celem leczenia ŁZS jest wprowadzenie choroby w stan remisji i utrzymanie tej remisji poprzez kontynuowanie terapii. Wczesna diagnoza i sprawne wdrożenie leczenia jest kluczem do remisji.
Leczenie ŁZS obejmuje:
- edukację,
- leczenie farmakologiczne (leki),
- rehabilitację,
- leczenie chirurgiczne (ortopedyczne).
Edukacja jest jednym z filarów radzenia sobie z tą przewlekłą i stale nawracającą chorobą. W zakres edukacji wchodzi wiele programów organizowanych przez fundacje na terenie kraju. Pacjent powinien odbyć rozmowę ze swoim lekarzem, fizjoterapeutą i ewentualnie psychologiem na temat tego, jak radzić sobie z chorobą oraz jak z chorobą danej osoby mają sobie radzić członkowie rodziny. Wskazane jest pogłębianie wiedzy poprzez artykuły popularnonaukowe, grupy wsparcia i rzetelne serwisy internetowe.
Ważne jest by pacjent rozumiał chorobę i wiedział jak może starać się ją kontrolować. Pacjent musi być aktywnym członkiem grupy walczącej z chorobą, a nie tylko obserwatorem zdanym całkowicie na działanie lekarza. Dlatego tak ważna jest rozmowa pacjenta z prowadzącym lekarzem i partnerskie stosunki pomiędzy nimi. Ważne jest, by pacjent rozumiał, że frustracja i szukanie alternatywnych sposobów leczenia nie jest wyjściem z sytuacji, tylko ucieczką od problemu.
Przed wdrożeniem leczenia pacjent, wraz z lekarzem, muszą ocenić jakie zmiany dominują w obrazie choroby. Jeśli przeważają zmiany skórne (efekt łuszczycy), a stawy dokuczają jedynie w niewielkim stopniu, to leczenie ŁZS można ograniczyć do stosowania niesteroidowych leków przeciwzapalnych. Gdy u chorego dominują zmiany stawowe, trzeba rozważyć użycie konwencjonalnych leków modyfikujących przebieg choroby, równocześnie lecząc zmiany skórne odpowiednio do nasilenia. Jeśli zaś łuszczyca jak i ŁZS są bardzo nasilone, to pacjent musi rozważyć poddanie się łączonej terapii składającej się z konwencjonalnych i biologicznych leków modyfikujących przebieg choroby.
Leczenie farmakologiczne łuszczycowego zapalenia stawów
a) NLPZ (niesteroidowe leki przeciwzapalne) – działają przeciwbólowo oraz zmniejszają stan zapalny. W przypadku silnych dolegliwości bólowych można rozważyć i przedyskutować z lekarzem stosowanie tzw. opioidowych (narkotycznych) środków przeciwbólowych. Działają silniej przeciwbólowo, ale dają również więcej skutków ubocznych (nie są szczególnie polecane). NLPZ nie powodują zahamowania postępu ŁZS i sporadycznie mogą powodować zaostrzenia zmian skórnych.
Paracetamol – nie jest NLPZ, nie posiada komponenty przeciwzapalnej, ale działa przeciwbólowo i jako taki może być stosowany do kontroli bólu o małym nasileniu.
b) Glikokortykosterydy (sterydy, GKS) – stosuje się we wstrzyknięciach dostawowych. Niwelują ból, zmniejszają obrzęk i poprawiają ruchomość stawu. Pacjent musi jednak wiedzieć, że wstrzyknięcia powinno się wykonywać z zachowaniem przynajmniej 1-miesięcznego odstępu pomiędzy kolejnymi sesjami. Zbyt częste stosowanie sterydów może przyspieszyć niszczenie stawu.
c) Leki modyfikujące przebieg choroby (LMPCh) – posiadają zdolność do modyfikacji i zmiany przebiegu ŁZS. Stosowane są w zaawansowanym lub szybko postępującym ŁZS. Powodują spowolnienie lub nawet zatrzymanie choroby. Leki te dzielimy na konwencjonalne (metotreksat, sulfasalazyna, cyklosporyna, leflunomid) oraz biologiczne (Enbrel, Remicade).
Pacjent zaczyna leczenie ŁZS zazwyczaj od stosowania samych NLPZ. Dopiero jeśli zmiany zapalne stawów nie ustępują, lekarz wraz z chorym mogą podjąć decyzję o wdrożeniu do terapii leków modyfikujących przebieg choroby (najpierw konwencjonalnych, a w razie braku poprawy również biologicznych). Czasami lekarz może zaproponować włączenie do terapii innych leków jak np. psoralenu, leków przeciwmalarycznych, pochodnych kwasu retinowego (metabolit witaminy A) czy witaminy D. Pacjent nie musi znać mechanizmu ich działania, ale warto żeby wiedział i pamiętał, że obecnie leki te mają słabo udokumentowaną skuteczność w leczeniu ŁZS.
Leczenie musi być przeprowadzone szybko i w odpowiednich dawkach, by zapewnić maksymalne stłumienie choroby i zminimalizować skutki uboczne leczenia. Niestety LMPCh charakteryzują się dużym spektrum skutków ubocznych.
Rehabilitacja przy łuszczycowym zapaleniu stawów
Rehabilitacja powinna być stosowania w każdym okresie choroby! Co prawda w zaostrzeniach choroby pacjent powinien raczej unikać nadmiernego wysiłku i odpoczywać, ale podczas remisji rehabilitacja (wszelkie ćwiczenia ruchowe) są konieczne. Na rehabilitację składają się:
a) Kinezyterapia – celem jej jest poprawa siły mięśni, zapobieganie powstawaniu zniekształceń i przykurczów oraz zachowanie całościowej sprawności i uniknięcie inwalidztwa. W zakres kinezyterapii wchodzą ćwiczenie ogólnousprawniające, ćwiczenia obejmujące konkretne grupy mięśni, rozluźniające, rozciągające, wykonywane biernie jak i czynnie. Liczba technik kinezyterapii jest duża, dlatego dobrze przygotowany fizjoterapeuta to kolejna, obok lekarza, bardzo ważna osoba w zespole ludzi leczących ŁZS.
b) Fizykoterapia, w skład której wchodzą m.in. termoterapia, masaże, balneoterapia. Takie zabiegi dają efekt przeciwbólowy, przeciwzapalny, rozluźniający, ale powinny być dobierane odpowiednio do ilości czasu i chęci chorego.
c) Wsparcie psychologiczne również jest elementem rehabilitacji. Niestety postępujące zniekształcenia stawów, nawracające zmiany skórne oraz ból są nieodłącznym towarzyszem chorych na ŁZS. Prowadzi to do postępującego pogorszenia się nastroju, do czego absolutnie nie wolno dopuścić. Kinezyterapia (z rehabilitantem i we własnym zakresie), grupy wsparcia i oczywiście rodzina – te wszystkie elementy wzięte razem bardzo pomagają w przezwyciężeniu barier psychologicznych, radzeniu sobie z chorobą i utrzymaniu kontaktu ze środowiskiem. W efekcie zapobiega to powstawaniu depresji.
Leczenie chirurgiczne łuszczycowego zapalenia stawów
Leczenie chirurgiczne (ortopedyczne) należy rozważyć, gdy bólu nie da się już skutecznie kontrolować maksymalnymi dawkami leków oraz gdy dojdzie do znacznych zniekształceń stawów, które istotnie ograniczają sprawność. Pocieszające jest to, że większość chorych na ŁZS nigdy nie będzie musiała korzystać z pomocy chirurga ortopedy.
Jednak jeśli inne opcje terapeutyczne zawiodą, pacjent po konsultacji z lekarzem prowadzącym, może poddać się zabiegowi synowektomii, artroplastyki lub jeśli zajdzie taka potrzeba wymianie stawu. Zabieg chirurgiczny pozwoli na ograniczenie lub nawet zniesienie bólu, poprawienie ruchomości i estetyki stawu.
Medycyna niekonwencjonalna przy łuszczycowym zapaleniu stawów
Oprócz konwencjonalnych metod leczenia są również alternatywne sposoby walki z chorobą. W pierwszej kolejności należy pamiętać, że nie mogą one być używane zamiennie w stosunku do normalnego leczenia, co najwyżej być do niego dodatkiem. Z wartych uwagi należy wymienić akupunkturę i akupresurę, które mogą być pomocne w kontroli bólu towarzyszącego ŁZS. Niestety na sam przebieg choroby i powstawanie zmian stawowych nie mają one wpływu.
Niestety ze względu na to, że nie znamy przyczyny ŁZS, nie wiemy też jak zapobiegać tej chorobie. Na pewno (jak w większości chorób) pomoże rzucenie lub ograniczenie palenia papierosów, zmniejszenie spożycia alkoholu oraz normalizacja wagi.
Odciążenie stawów (jeśli są przeciążone) zmniejszy szansę ich urazu. Poprawna kontrola łuszczycy oraz szybkie reagowanie w przypadku jej zaostrzeń również będzie pomocne w walce z chorobą.
Łuszczycowe zapalenie stawów - aktywność fizyczna i rehabilitacja
Aktywność fizyczna pozwoli zmniejszyć problemy stawowe. Ćwiczenia takie jak joga czy tai-chi pomogą odstresować się, zachować poprawną postawę ciała i rozluźnić mięśnie, tym samym ograniczając ból. Sesje terapeutyczne u psychologa lub psychoterapeuty, biofeedback oraz inne ćwiczenia relaksacyjne rozwieją czarne chmury gromadzące się w umyśle.
Rodzina, najbliżsi, zespół terapeutyczny (lekarz, pielęgniarka, fizjoterapeuta, psychoterapeuta) – to wszystko są ludzie, na których można liczyć, z którymi zawsze można porozmawiać o swoich problemach. Wspierają podczas walki z chorobą, pomogą dostosować się i utrzymać odpowiedni reżim leczniczy. Dzięki pomocy otaczających ludzi można łatwiej pozbyć się stresu, uzyskać większe poczucie samokontroli i odporności psychicznej.
To wszystko w połączeniu z odpowiednim leczeniem farmakologicznym pozwoli na skuteczne zwalczenie ewentualnych zaburzeń nastroju.
Niestety ŁZS jest chorobą nieuleczalną. Jednym z najskuteczniejszych sposobów kontrolowania ŁZS jest wszechstronna i całościowa rehabilitacja (kinezyterapia, fizykoterapia, terapia manualna). Leczenie farmakologiczne zaplanuje lekarz, a odpowiednią rehabilitację fizjoterapeuta.
Rolą pacjenta jest rygorystyczne przestrzeganie czasu i dawek zażywanych leków oraz ćwiczenie według ustalonego, razem z terapeutą, schematu. Tylko w ten sposób można osiągnąć pożądany efekt leczniczy. Prawidłowa rehabilitacja nie ogranicza się tylko i wyłącznie do ćwiczenia w ściśle określonych godzinach, ale rozciąga się również na czas poza zajęciami z terapeutą.
Regularne ćwiczenia o umiarkowanym nasileniu mogą pomóc w walce ze sztywnością i bólem stawów. Dobrze dobrany program kinezyterapii, łączący ćwiczenia wzmacniające z rozciągającymi, zwiększającymi zakres ruchów i poprawiającymi wydolność fizyczną może pomóc w:
- zachowaniu pełnej ruchomości w stawach,
- złagodzeniu objawów zapalenia stawów,
- zwiększeniu siły mięśniowej,
- zachowaniu optymalnej wagi, co zapobiega nadmiernemu obciążaniu stawów,
- poprawie wydolności układu sercowo-naczyniowego.
Zanim zaczniesz stosować jakikolwiek nowy program ćwiczeniowy, przedyskutuj go z lekarzem, a pierwsze kroki na ćwiczeniach stawiaj pod okiem fizjoterapeuty. Wykonywanie ćwiczeń w niewłaściwy sposób może zaostrzyć ŁZS.
Jeśli wystąpią u Ciebie takie objawy jak:
- nagłe, wzmożone osłabienie,
- spadek zakresu ruchów w stawach i nasilona sztywność,
- powiększanie się obrzęków w stawach,
- długo utrzymujący się ból (nawet do kilku godzin po ćwiczeniach),
skontaktuj się ze swoim lekarzem lub fizjoterapeutą w celu przedstawienia i omówienia problemu oraz ewentualnej zmiany planu ćwiczeń
Terapiami, które warto polecić w leczeniu ŁZS są:
a) Hydroterapia (aquaterapia) – składa się na nią szereg ćwiczeń wykonywanych w wodzie, które mają na celu zachowanie maksymalnej ruchomości w stawach. Dzięki wyporności wody zmniejsza się obciążenie stawów, co ogranicza ich uszkodzenie.
b) Termoterapia – czyli leczenie ciepłem i zimnem (krioterapia). Takie leczenie zapewnia tymczasowe zmniejszenie bólu, obrzęku i sztywności w stawach i mięśniach. Ciepłe okłady (np. ręcznik namoczony ciepłą wodą) lub ciepłe natryski rozluźniają mięśnie. Zimne okłady (np. ręcznik namoczony zimną wodą, chłodne metalowe naczynie) lub zimny prysznic zmniejszają obrzęk i ból stawów. W zależności od potrzeb lekarz może również przepisać terapię ultradźwiękami (działanie przeciwzapalne i przeciwbólowe lub pobyty w kriokomorze.
Niezależnie od tego, jakie ćwiczenia się wybierze, ważne jest by dawały one ćwiczącemu satysfakcję, co ułatwi ich regularne wykonywanie. Istotne jest również by wykonywać codzienne czynności w sposób jak najmniej obciążający stawy. Należy utrzymywać prawidłową postawę ciała i często zmieniać pozycję (w pracy, domu, szkole).
Warto zastosować się do następujących wskazówek:
- Jeśli musisz zrobić coś co bardzo obciąża stawy, wykonuj to na zmianę z lekkimi czynnościami. Unikaj długotrwałego przeciążania stawów.
- Korzystaj ze swoich stawów w sposób jak najmniej obciążający. Przenoś obciążenie z małych na duże stawy np. zamień teczkę na plecak (zamiast obciążać nadgarstek i rękę obciąż barki) (wskazówkę tę należy dostosować do rodzaju i liczby zajętych przez chorobę stawów).
- Używaj przedmiotów, które ułatwiają Ci codzienne życie, np. laski albo kuli przy chodzeniu. W sklepach używaj wózka na kółkach, nie koszyka. Jeśli pracujesz na stojąco, miej przy sobie krzesełko by chociaż raz na jakiś czas dać odpocząć stawom kończyn dolnych i kręgosłupa. Twój fizjoterapeuta pomoże Ci znaleźć więcej takich urządzeń ułatwiających codzienne życie z ŁZS.
Kolejnym pomocnym urządzeniem przy odciążaniu stawów jest stabilizator. Zapytaj swojego lekarza czy zaleca noszenie stabilizatora na uszkodzonym przez chorobę stawie. Stabilizatory można nosić zarówno w dzień (w pracy, szkole) jak i w nocy (podczas snu), by utrzymać staw w maksymalnie wygodnej pozycji. Trzeba jednak pamiętać, że staw nie może być unieruchomiony cały czas. Okresowo należy ściągać stabilizator i wykonywać ćwiczenia, które pozwolą zachować odpowiedni zakres ruchów w stawie.
W chorobie takiej jak ŁZS pacjent jest zmuszony do przyjmowania dużej ilości leków naraz (zarówno na łuszczycę jak i zapalenie stawów). Wiele z tych leków obarczonych jest licznymi skutkami ubocznymi. Pacjent powinien od razu zgłaszać swojemu lekarzowi gdy wystąpią u niego objawy uboczne danej terapii. Wtedy, wspólnie z lekarzem, pacjent może podjąć decyzję, czy dany lek należy odstawić i zamienić na inny. Jednak ostatecznie to lekarz decyduje, jaki lek dać pacjentowi w zastępstwie preparatu dającego uciążliwe skutki uboczne.
Łuszczycowe zapalenie stawów - życie z chorobą
Łuszczycowe zapalenie stawów jest chorobą nieuleczalną. Najważniejsze w walce z nią jest zrozumienie co leży u jej podstaw, czego należy się spodziewać wraz z postępem choroby i jak sobie radzić z pojawiającymi się ograniczeniami ruchowymi. Kiedy uda się poznać, jak organizm ostrzega przed zaostrzeniami i zapowiada remisje choroby, wtedy też można odpowiednio zacząć planować swoje codzienne czynności. Ćwiczenia fizyczne i leki pozwolą na w miarę pełną kontrolę bólu i sztywności oraz obrzęków stawowych.
Jednym z największych problemów z jakim muszą sobie radzić chorzy na ŁZS nie są wcale ograniczenia wynikające ze zmian stawowych, lecz przeszkody natury psychicznej. Pacjenci cierpią nie tylko z powodu łuszczycowych zmian skórnych (których często się wstydzą), ale również przez ciągły ból i sztywność stawów utrudniających często nawet podstawowe czynności życiowe. Wieloletni przebieg ŁZS może prowadzić do pojawienia się uczucia ciągłego niepokoju, rozdrażnienia, niezadowolenia z życia i w końcu depresji, z którą często w parze idzie postępująca izolacja od społeczeństwa. Przymus ciągłego radzenia sobie z bólem i zmianami skórnymi nierzadko prowadzi do błędnego koła frustracji i złości na samego siebie.
Najczęstsze objawy depresji to między innymi:
- zaburzenia snu,
- utrata zainteresowań,
- utrata łaknienia lub nadmierne apetyt,
- uczucie ciągłego zmęczenia,
- niemożność skupienia się,
- nagłe wahania nastroju,
- postępująca izolacja od otoczenia,
- poczucie winy, poczucie, że życie nie ma sensu, a nawet myśli samobójcze.
Są to tylko niektóre z objawów depresji. Jednak jeśli pojawią się którekolwiek z nich, powinno niezwłocznie zgłosić się do swojego lekarza i porozmawiać na temat diagnostyki i ewentualnego leczenia depresji. Trzeba pamiętać – depresja często jest przejściowa, należy z nią walczyć, a nie poddawać się jej.
Pamiętaj, jeśli czujesz, że nie radzisz sobie z negatywnymi emocjami, niepokojem, stresem spowodowanym ŁZS - porozmawiaj z lekarzem lub innym członkiem zespołu terapeutycznego. Wczesne skorzystanie z pomocy psychologicznej może zapobiec licznym, poważnym powikłaniom, które mogłyby się rozwinąć w przypadku nieleczonych zaburzeń nastroju.