Reklama
Co to jest malaria?
Malaria, zwana inaczej zimnicą, jest najczęstszą i najtragiczniejszą w skutkach ze wszystkich chorób tropikalnych.
Światowa Organizacja Zdrowia podaje, że w rejonie zagrożenia malarią żyje obecnie niemal połowa globalnej populacji, a więc prawie 4 miliardy ludzi. Z danych WHO wynika, że tylko w 2021 roku zapadło na nią 247 milionów osób, z czego zmarło aż 619 tysięcy.
Choć schorzenie to występuje w całej strefie tropikalnej i subtropikalnej, ponadprzeciętne i zdecydowanie nieproporcjonalne obciążenie dotyka Afrykę, na którą przypada aż 95 procent zachorowań i 96 procent zgonów. W szczególności zagrożone są dzieci poniżej 5 roku życia, które stanowią około 80 procent ofiar śmiertelnych zimnicy (wszystkie dane: WHO).
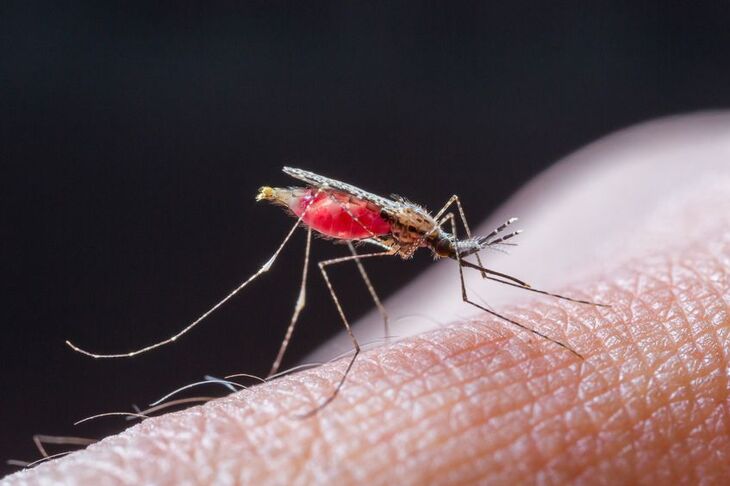
Malaria jest chorobą wywoływaną przez jednokomórkowe pierwotniaki pasożytnicze (zarodźce) z rodzaju Plazmodium. Rozwijają się one częściowo w ciałach pierwotnych żywicieli, jakim są samice komarów widliszków - niezwykle uciążliwych owadów zaliczanych do rodzaju Anopheles.
Do ludzkiego organizmu przedostają się w czasie, gdy komarzyca wbija się w skórę i ssie krew. Tu następuje kolejna faza ich rozwoju. Dojrzewają w wątrobie, po to by finalnie przenieść się do krwiobiegu i zainfekować czerwone krwinki. Efektem tego jest niedokrwienie większości narządów, dlatego nieleczona malaria szybko staje się zagrożeniem dla życia. Dlatego też tak ważna jest profilaktyka choroby, a w sytuacji, gdy nie uda się jej zapobiec - błyskawicznie wdrożona terapia.
Malaria dziesiątkowała ludzkość od czasów starożytnych, długo jednak nie wiedziano, co jest przyczyną tej śmiertelnie niebezpiecznej choroby. Przełomem było odkrycie dokonane w 1880 roku przez Alphonse’a Laverana, francuskiego lekarza wojskowego stacjonującego ze swoją armią w Algierii. To właśnie on, w wyniku przeprowadzonych badań wskazał głównego winowajcę - pierwotniaki Plazmodium.
Co więcej, niedługo potem Laveran odkrył też, że zarodźce malarii nie bytują w wodzie czy pożywieniu, lecz są przenoszone przez komary. 27 lat później lekarz ten otrzymał za swoje odkrycie nagrodę Nobla. Zanim jednak spotkał się z powszechnym uznaniem, jego ustalenia przed długie lata były podważane.
Warto wiedzieć, że w owym czasie europejscy naukowcy niezwykle żywo interesowali się tajemniczą chorobą występująca na terenach Afryki, podbitych w czasie kolonizatorskich wypraw.
Jako ciekawostkę można podać, że malaria, wówczas zwana febrą (można te określania traktować jako synonimy, choć drugie wyszło już z użycia) została szeroko i sugestywnie opisana przez Henryka Sienkiewicza na kartach powieści „W pustyni i w puszczy”, której akcja rozgrywa się w latach 1884-85. To właśnie na nią zapadła mała Nel.
Reklama
Jakie są rodzaje malarii?
Istnieją różne rodzaje malarii. Najbardziej upowszechnione typologie dzielą ją ze względu na odmianę zarodźca stanowiącego źródło zakażenia, a także charakter objawów.
Wyróżnia się pięć gatunków Plazmodium, które mogą wywoływać tę chorobę, przy czym cztery są groźne dla człowieka, zaś piąty, czyli Plasmodium knowlesi (zarodziec małpi) zakaża głównie zwierzęta.
Charakterystyka poszczególnych odmian wygląd następująco:
- Plasmodium falciparum (zarodziec sierpowaty - atakuje głównie w Afryce Subsaharyjskiej. Powoduje najcięższą postać choroby, znaną potocznie jako malaria złośliwa. Przy czym statystyczne ryzyko zgonu jest największe w sytuacji, gdy zakażeniu ulega osoba spoza naturalnego obszaru występowania pasożyta, a więc na przykład przybysz z Europy. U mieszkańców Afryki na przestrzeni wieków wykształciła się natomiast genetycznie uwarunkowana odporność, chroniącą przed ciężkim przebiegiem choroby. Zapewnia ją nietypowy, sierpowaty kształt krwinek, które zaatakowane przez pasożyta szybciej rozpadają się, co ogranicza jego rozwój. Okres wylęgania choroby powodowanej przez zarodziec sierpowaty wynosi od 9 do 14 dni (przeciętnie 12 dni), a jej poszczególne ataki trwają kilkadziesiąt godzin, w cyklach nawracających przez 2-3 tygodnie (przy braku leczenia). W czasie napadu przez cały czas utrzymuje się gorączka. W wyniku rozpadu krwinek dochodzi do zaczopowania naczyń krwionośnych i niedotlenienia rożnych organów. Najbardziej niebezpieczne jest niedotlenienie w obrębie centralnego układu nerwowego, które może doprowadzić do śpiączki, drgawek oraz zmian degeneracyjnych tkanki mózgowej. Ze względu na dominujący charakter występujących objawów wyróżnia się dwa podtypy malarii złośliwej: mózgową i biegunkową.
- Plasmodium vivax (zarodziec ruchliwy), czyli najbardziej upowszechniony na świecie gatunek. Wywołuje malarię trzydniową, czyli tak zwaną trzeciaczkę. Jej początek jest nagły, a objawy przypominają zwykłą grypę i są to: bóle głowy, mięśni, stawów, zaburzenia oddychania z bólami w klatce piersiowej, ból brzucha i nudności. Później w kilku etapach pojawiają się symptomy bardziej swoiste (szczegóły poniżej). Choroba wykluwa się przez 12-17 dni (przeciętnie 13), a później jej napady występują co 48 godzin. Taki stan może się utrzymywać nawet kilka tygodni, po czym choroba przechodzi w stan utajenia i może nawrócić w przyszłości. Większość zachorowań ma charakter ciężki lub średni.
- Plasmodium ovale (zarodziec owalny) - przypomina ruchliwy i także wywołuje trzeciaczkę. Okres jego wylęgania wynosi 16-18 dni. Zakres jego występowania nie jest tak powszechny, jak dwóch przedstawionych wyżej. Zakaża głównie w Afryce Zachodniej, na Filipinach oraz w Papui Nowej Gwinei.
- Plasmodium malariae (zarodziec pasmowy) - wywoływana przez niego postać malarii, to czwartaczka. Przypomina nieco trzeciaczkę, ale jej ataki następują co 72 godziny. Okres wylęgania choroby jest w tym przypadku najdłuższy, od 18 do nawet 40 dni.
Szczególnym typem choroby jest malaria lotniskowa. Nie wiąże się ona z żadnym konkretnym gatunkiem zarodźca ani określonymi objawami. Określenie to odnosi się do szczególnych lokalizacji, w których dochodzi do transmisji wirusa, jakimi są porty lotnicze położone w miejscach uchodzących za wolne od zagrożenia. Sporadycznie jednak mogą się tam pojawić komary będące wektorem zakażeń, przedostające się w inny rejon świata na pokładzie samolotów.
Funkcjonuje jeszcze w internetowej przestrzeni pojęcie czarnej malarii, przy czym trudno definitywnie stwierdzić, do jakiej konkretnie choroby miałoby się ono odnosić. Taka odmiana zimnicy bowiem nie występuje. Najprawdopodobniej chodzi o leiszmaniozę, która jest potocznie nazywana czarną febrą lub gorączką dum dum, i która również jest schorzeniem tropikalnym przenoszonym przez owady, ale nie komary, lecz moskity.
Reklama
Cykl rozwojowy zarodźca malarii
Cykl rozwojowy zarodźca jest niezwykle skomplikowany. Jego rozmnażanie bezpłciowe następuje w organizmie człowieka, zaś płciowe - komara. Całość stanowi zamknięty krąg transmisyjny, umożliwiający przenoszenie choroby z człowieka na człowieka za pomocą wektora, jakim jest owad.
W momencie ukąszenia, samica komara przekazuje swojej ofierze formy inwazyjne zarodźca, czyli tzw. sporozoity. Są to niedojrzałe formy, które w układzie krążenia człowieka bardzo szybko (w ciągu kilku - kilkunastu minut) przedostają się do wątroby zajmując jej komórki (hepatocyty).
Tu następuje dalszy rozwój pasożyta. Przechodzi on kolejne stadia rozwojowe, a po kilku podziałach staje się gotów do tego, by zaatakować czerwone krwinki. Zakażone erytrocyty powiększają się i odbarwiają, a następnie masowo rozpadają.
Są też niszczone przez komórki układu odpornościowego. Obniżają się także zdolności krwiotwórcze szpiku kostnego. Powstaje stan niedokrwienia, wraz ze wszelkimi jego konsekwencjami (więcej na temat objawów i powikłań w dalszej części artykułu).
Część pasożytów obecnych w erytrocytach przekształca się w tzw. progamety. W momencie ukąszenia są one pobierane przez komara i to właśnie w jego organizmie następuje dalszy ich rozwój.
W ciele owada zachodzi rozmnażanie płciowe. Powstają ruchliwe zygoty, które przechodząc kolejne fazy podziałów, przeistaczają się w inwazyjne sporozoity trafiające do gruczołów ślinowych owada. Jeśli komar ukąsi kolejną osobę, dojdzie do następnej transmisji zarazku. W ten właśnie sposób cykl rozwojowy zatoczy koło i zostanie domknięty.
Mechanizm ten wygląda bardzo podobnie u poszczególnych odmian pierwotniaka, występuje jednak jedna bardzo istotna różnica.
Zarodźce ruchliwe (Plasmodium vivax) i owalne (Plasmodium ovale) zostają w wątrobie na dłużej w postaci tzw. hipnozoitów. W ten sposób u pacjentów, którzy przeżyją ostry atak choroby, przechodzi ona w postać utajoną. Nie występują wówczas żadne objawy, ale istnieje realne ryzyko ich nawrotu w ciągu najbliższych tygodni, miesięcy, a nawet lat.
Proces taki nie zachodzi w przypadku zarodźców sierpowatych (Plasmodium falciparum) oraz pasmowych (Plasmodium malariae), które nie wytwarzają hipnozoitów.
Reklama
Mapa malarii. Czy występuje w Polsce?
Gdzie występuje malaria? Na kilkudziesięciu krajach położonych w strefie tropikalnej i subtropikalnej, na kilku kontynentach: w Afryce, Azji Ameryce Południowej i Środkowej, a także w Oceanii. Wszędzie tam, gdzie jest gorąco i wilgotno. Wiele z tych miejsc jest popularnym celem wojaży Europejczyków, jak choćby Zanzibar, Madagaskar, Kenia, Tajlandia, Indonezja, Indie, Dominikana, Brazylia czy Meksyk.
Światowa mapa malarii jest doskonale znana naukowcom i lekarzom zajmującym się tematyką chorób tropikalnych. Eksperci są w stanie wymienić nie tylko kraje, ale też konkretne ich regiony.
Prof. Krzysztof Korzeniowski, kierownik Zakładu Epidemiologii i Medycyny Tropikalnej w Gdyni podaje na swojej stronie internetowej, że rejonami zagrożonymi są:
|
Afryka środkowa |
|
|
Angola, Czad, Demokratyczna Republika Konga, Gwinea Równikowa, Gabon, Kamerun, Republika Środkowoafrykańska, Sudan, Sudan Południowy, Zambia |
całe kraje |
|
Afryka Wschodnia |
|
|
Burundi, Dżibuti, Erytrea, Komory, Malawi, Mozambik, Rwanda, Somalia, Uganda |
całe kraje |
|
Etiopia |
tereny położone poniżej 2500 m n.p.m.; zagrożenie nie występuje w stolicy kraju Addis Abeba |
|
Kenia |
tereny położone poniżej 2500 m n.p.m., w tym stolica Nairobi oraz znane parki narodowe |
|
Madagaskar |
cały kraj, przy czym w stolicy Antananariva notuje się jedynie sporadyczne przypadki |
|
Majotta |
przypadki sporadyczne, notowane niemal wyłącznie wśród ludności miejscowej |
|
Zanzibar (Tanzania) |
cała wyspa |
|
Afryka Zachodnia |
|
|
Benin, Burkina Faso, Gambia, Ghana, Gwinea, Gwinea Bissau, Liberia, Mali, Niger, Nigeria, Senegal, Sierra Leone, Togo, Wybrzeże Kości Słoniowej |
całe kraje |
|
Mauretania |
cały kraj za wyjątkiem północnych rejonów Dakhlet-Nouadhibou i Tiris-Zemour |
|
Wyspy Zielonego Przylądka |
sporadyczne przypadki na wyspie São Tiago |
|
Afryka Północna |
|
|
Sahara Zachodnia |
sporadyczne przypadki |
|
Afryka Południowa |
|
|
Bostwana |
regiony Botete, Chobe, Ngami, Okavango, Tuteme, Bobirwa, Ghanzi, Mahalapaye, Serowe Palapaye. Malaria nie występuje w stolicy Gaborone |
|
Suazi |
wschodnie rejony graniczące z Mozambikiem i RPA |
|
Nanibia |
prowincje Kavango, Kunene, Ohangwena, Omusati, Oshana, Oshikoto, Otjozondjupa, Zambezi. Brak ryzyka w stolicy Windhoek |
|
Republika Południowej Afryki |
wzdłuż granicy z Zimbabwe i Mozambikiem |
|
Zimbabwe |
cały kraj |
|
Ameryka Południowa |
|
|
Brazylia |
stany Acre, Amapa, Amazonas, Rondonia, Roraima; Maranhaõ, Mato Grosso, Para. Bez zagrożenia w miastach Brasilia, Rio de Janeiro i São Paulo |
|
Ekwador |
rejony położone poniżej 1500 m n.p.m. w prowincjach Carchi, Esmeraldas, Morona Santiago, Orellana, Pastaza. Nie ma ryzyka w stolicy Quito. |
|
Gujana |
cały kraj |
|
Gujana Francuska |
gminy graniczące z Brazylią i Surinamem; bez ryzyka w stolicy Cayenne oraz rejonach nadmorskich |
|
Kolumbia |
wszystkie obszary poniżej 1700 m n.p.m.; do zakażeń nie dochodzi w miastach Bogota i Medellin |
|
Peru |
Wszystkie departamenty położone poniżej 2000 m n.p.m.; stolica Lima pozostaje niezagrożona |
|
Surinam |
głównie gmina Tapanahony w prowincji Sipaliwini, w pozostałych rejonach sporadycznie |
|
Wenezuela |
wszystkie obszary położone poniżej 1700 m n.p.m. |
|
Ameryka Środkowa |
|
|
Bezlize |
sporadyczne przypadki wśród miejscowej ludności |
|
Gwatemala |
rejony wiejskie położone poniżej 1500 m n.p.m. |
|
Honduras |
większa część kraju, ale bez ryzyka w stolicy Tegucigalpa |
|
Kostaryka |
Sporadycznie w rejonach Matina, Sarapiqui, San Carlos |
|
Meksyk |
w stanie Chiapas i w południowej części Chihuahua; sporadycznie w innych rejonach, bez zagrożenia wzdłuż granicy z USA |
|
Nikaragua |
regiony Atlantico Norte i Atlantico Sur |
|
Panama |
prowincje Darién, Kuna Yala, Ngäbe Buglé, Panama; bez zagrożenia w stolicy Panama City |
|
Salwador |
wzdłuż granicy z Gwatemalą |
|
Dominikana |
prowincje graniczące z Haiti, a także Santo Domingo i La Altagracia |
|
Haiti |
cały kraj |
|
Azja Wschodnia |
|
|
Chiny |
sporadycznie w prowincji Yunnan oraz w Motuo County w Tybecie |
|
Korea Południowa |
od marca do grudnia w rejonach wiejskich w prowincjach Incheon, Kyonggi-do i Kangwon-do |
|
Korea Północna |
południowe rejony kraju |
|
Azja Południowo-Wschodnia |
|
|
Birma |
rejony położone poniżej 1000 m n.p.m. |
|
Filipiny |
na wyspach Palawan i Mindanao |
|
Kambodża |
w całym kraju, ale bez ryzyka zarażenia w stolicy Phnom Penh oraz w rejonie świątyni Angkor Wat |
|
Indonezja |
wschodnie prowincje Maluku, Maluku Utara, Nusa Tenggara Timur, Papua, Papua Barat), wyspa Komodo, wiejskie rejony Kalimantan (Borneo); nie ma ryzyka zarażenia w Jakarcie i w kurortach nadmorskich na Bali oraz Jawie |
|
Laos |
cały kraj poza stolicą Vientiane |
|
Malezja |
rejony wiejskie bez zagrożenia w dużych miastach |
|
Tajlandia |
prowincje położone wzdłuż granicy z Birmą, Kambodżą i Laosem oraz kilka innych regionów |
|
Wietnam |
obszary wiejskie, sporadycznie w delcie Mekongu i Red River, bez ryzyka w Hanoi i innych dużych miastach |
|
Azja Południowa |
|
|
Afganistan |
od kwietnia do grudnia na terenach poniżej 2500 m n.p.m. |
|
Bangladesz |
większa część kraju, ale bez stolicy Dhaka |
|
Buthan |
sporadycznie na niżej położonych obszarach wiejskich wzdłuż granicy z Indiami |
|
Indie |
wszystkie obszary położone poniżej 2000 m n.p.m., włączając w to miasta Delhi i Bombaj |
|
Nepal |
na obszarach poniżej 2000 m n.p.m., bez ryzyka w Kathmandu i rejonach himalajskich |
|
Pakistan |
wszędzie poniżej 2500 m n.p.m. |
|
Bliski Wschód |
|
|
Arabia Saudyjska |
emiraty graniczące z Jemenem |
|
Iran |
wiejskie rejony prowincji Fars, Sistan-Baluchestan, Kerman i Hormozgan |
|
Jemen |
tereny poniżej 2000 m n.p.m., bez ryzyka w stolicy Sana |
|
Australia i Oceania |
|
|
Papua i Nowa Gwinea |
wszędzie poniżej 2000 m n.p.m. |
|
Europa |
|
|
Grecja |
od maja do listopada sporadyczne przypadki wśród miejscowej ludności na obszarach wiejskich, bez ryzyka w miejscowościach turystycznych |
W Europie, poza niewielkimi obszarami Grecji choroba nie pojawia się endemicznie - praktycznie wszystkie odnotowywane przypadki są „importowane” z podróży w tropiki.
Nie zawsze tak jednak było, co dobrze pokazuje przykład Polski. Malaria występowała na jej ziemiach do połowy XX wieku. Stwierdzono ją tuż po wprowadzeniu nadzoru w 1919 roku, a dwa lata później odnotowano rekordową liczbę zakażeń - aż 52 965 przypadków w skali 12 miesięcy (informacje: Narodowy Instytut Zdrowia Publicznego).
Ostatnia epidemia malarii w Polsce miała miejsce w latach 1946-49. Dane Zakładu Parazytologii Lekarskiej PZH wskazują, że tylko w 1948 r zachorowało ponad 13 tysięcy osób. W związku z tym wprowadzono szeroko zakrojoną akcję przeciwmalaryczną, dzięki której pod koniec lat pięćdziesiątych udało się całkowicie przerwać transmisję zakażeń.
W 1967 roku WHO nadała Polsce oficjalny status kraju wolnego od malarii. Wszystkie notowane od tego czasu przypadki są przywleczone z rejonów zagrożonych, a więc z Afryki, Azji i Ameryki. Od lat sześćdziesiątych ich liczba nigdy nie przekroczyła 38 w skali roku (dane: NIZP).
Reklama
Przyczyny malarii. Jak się można nią zarazić?
Czy malarią można zarazić się od człowieka? Odpowiedź na to pytanie jest skomplikowana. W zdecydowanej większości przypadków do transmisji zarodźca dochodzi w momencie ukąszenia przez owada, który występuje w roli wektora zakażenia. Ale teoretycznie można się też zarazić bezpośrednio.
Znaczenie ma tu opisany wyżej cykl rozwojowy pasożyta, który potrzebuje dwóch żywicieli, jakimi są człowiek i komar przenoszący malarię. Nie bez znaczenia jest też ogromna łatwość transmisji i swego rodzaju nieprzewidywalność sytuacji, w których dochodzi do zakażenia z udziałem owadów.
Samice widliszków bywają nazywane "cichą śmiercią", jako że poruszają się bezdźwięcznie i atakują w sposób trudny do zauważenia. Co więcej, po ich ukąszeniu nie pojawiają się na skórze żadne oznaki. Nie ma bąbli, rumienia, świądu, w związku z tym człowiek zwykle nie wie, że doszło do wydarzenia, które - choć tak niepozorne - może w perspektywie kilkunastu dni zagrozić jego życiu.
Jeżeli chodzi o możliwości przeniesienia malarii bezpośrednio z człowieka na człowieka, specjaliści wyróżniają kilka takich sytuacji:
- przetoczenie krwi od osoby zakażonej zarodźcem,
- użycie igły lub innego narzędzia medycznego zanieczyszczonego krwią nosiciela,
- kontakt z inną osobą poprzez uszkodzone powierzchnie skóry lub błon śluzowych u obojga,
- przejście zarodźców przez łożysko z matki na płód, czego efektem jest tak zwana malaria wrodzona. W takim przypadku objawy pojawiają się u dziecka po upływie około 6 miesięcy od dnia przyjścia na świat.
Sytuacje takie są jednak bardzo rzadkie. Nie ma natomiast w ogóle możliwości zarażenia się Plasmodium drogą kropelkową (przez wdychane powietrze) czy uścisk dłoni, jeśli nie jest przerwana ciągłość powłok skórnych.
Reklama
Jakie są objawy malarii? Fazy
Objawy malarii pojawiają się w trzech fazach - jest to typowe dla wszystkich postaci tej choroby tropikalnej, aczkolwiek w każdej z nich charakter symptomów, czas ich trwania oraz regularność nawrotów mogą się nieco różnić.
I tak, w kolejności są to:
- Faza zimna - pojawia się nagłe uczucie przenikliwego chłodu, któremu towarzyszą intensywne dreszcze.
- Faza gorąca - występuje napad bardzo wysokiej gorączki, zazwyczaj przekraczającej 40 stopni Celsjusza. Skóra i błony śluzowe stają się bardzo suche. W związku z powiększeniem śledziony, pojawia się silny ból w lewym podżebrzu. Możliwe są też zaburzenia świadomości, a nawet śpiączka.
- Faza ustępowania objawów - temperatura gwałtownie spada, w związku z czym ciało oblewa pot. Trwa do 2 godzin, po czym chory zapada w głęboki sen.
Czas trwania gorączki oraz częstotliwość ataków malarii różnią się istotnie w przypadku poszczególnych gatunków pasożyta. Krzysztof Korzeniowski podaje, iż jest to odpowiednio:
|
gatunek |
czas |
częstotliwość |
|
P. falciparum |
16-36 godzin |
nieregularnie |
|
P. vivax |
8-12 godzin |
co 48 godzin |
|
P. ovale |
8-12 godzin |
co 48 godzin |
|
P. malariae |
8 godzin |
co 72 godziny |
W przypadku zakażeń zarodźcem sierpowatym (P. falciparum) gorączka może w ogóle nie znikać, a jedynie słabnąć, utrzymując się z różnym nasileniem przez cały czas trwania choroby.
Przy tej postaci schorzenia najczęściej pojawiają się też objawy neurologiczne (ból głowy, ból i osłabienie mięśni, zaburzenia świadomości, śpiączka) oraz gastryczne (biegunka, nudności i wymioty).
Reklama
Test na malarię. Na czym polega diagnostyka?
Diagnostyka malarii jest wskazana u wszystkich osób, które wracają z miejsc występowania tej choroby (krajów wymienionych w zaprezentowanej wyżej tabeli) i odczuwają niepokojące objawy. W takim przypadku każda gorączka występująca na przestrzeni kilku - kilkunastu tygodni od powrotu, może świadczyć o rozwoju zimnicy.
W takim przypadku wystąpienie symptomów uruchamia swego rodzaju zegar - im szybciej zostanie wykonane badanie i wdrożone ewentualne leczenie, tym chory ma większe szanse przeżyć.
Może się liczyć dosłownie każda godzina. W związku z tym powinno się natychmiast udać do lekarza (najlepiej specjalisty przyjmującego w poradni chorób tropikalnych, w ostateczności może to jednak być nawet internista POZ) lub wezwać karetkę.
Co ważne - niezależnie od tego jakie kroki zostaną podjęte, pacjent i tak finalnie trafi do szpitala zakaźnego. W Polsce każdy przypadek malarii podlega obowiązkowej hospitalizacji.
Jakie badania należy wykonać? Diagnostyka opiera się w głównej mierze na wykonaniu rozmazu krwi obwodowej. Próbki pobiera się w różnych fazach choroby.
W przypadku malarii przewlekłej trudności diagnostyczne mogą powodować konieczność wykonania biopsji:
- wątroby,
- szpiku kostnego
- węzłów chłonnych.
Możliwe jest też wykonanie badań genetycznych pozwalających lepiej poznać DNA Plasmodium. Namnożenie zarodźców w warunkach laboratoryjnych umożliwia dokładne określenie konkretnego gatunku. Jest to jednak procedura czasochłonna i kosztowna, dlatego stosuje się ją rzadko i tylko w szczególnie skomplikowanych przypadkach.
W ostatnim czasie pojawiły się też szybkie testy na malarię. Teoretycznie można je kupić i wykonać samodzielnie, lekarze odradzają jednak samobadanie w tym zakresie, zalecając powierzenie procedury specjalistom.
Należy pamiętać, że wynik testu może być fałszywie negatywny, nie tylko przy małej, ale również bardzo dużej ilości zarodźca. Problemem jest też niemożność choćby przybliżonej identyfikacji gatunku, dlatego i tak są później wykonywane badania mikroskopowe lub genetyczne.
W związku z tym testy na malarię uchodzą, póki co, za narzędzie służące do wstępnego rozpoznania, z którego korzysta się w sytuacji, gdy nie ma możliwości natychmiastowego poddania pacjenta diagnostyce laboratoryjnej.
Lek na malarię. Co stosować?
Leczenie malarii odbywa się w warunkach szpitalnych, a o podaniu konkretnych środków farmakologicznych decyduje lekarz. Wszystkie aplikowane medykamenty są lekami na receptę. Samoleczenie, domowe sposoby, leki na malarię bez recepty - wszystko to nie istnieje w profesjonalnej terapii, co warto mieć na uwadze.
Prof. Korzeniowski pisze, że pacjenci pochodzący z tych z regionów świata, w których malaria nie występuje endemicznie, a którzy zarazili się w czasie podróży, powinni zawsze być leczeni tak, jakby mieli ciężką postać choroby - nawet jeśli obraz kliniczny nie przedstawia się szczególnie groźnie.
Rekomendacja ta ma związek z brakiem odporności i niewiadomą reakcją układu immunologicznego na kontakt z zarodźcem. Specjalista zaznacza też, że jeśli dana osoba zachorowała mimo wcześniejszego stosowania tzw. chemioprofilaktyki, do leczenia powinien zostać włączony lek inny, aniżeli ten, który był przyjmowany zapobiegawczo przed wyjazdem.
W leczeniu malarii stosuje się przede wszystkim różne kombinacje pochodnych artemizyny (takich jak artezunat, artemeter czy dihydroartemisinin) z innym farmaceutykami.Dobór leków zależy głównie od gatunku zarodźca powodującego malarię.
Rekomendowane są:
|
gatunek zarodźca |
stosowane leki |
|
Plasmodium falciparum |
Artezunat to lek pierwszego wyboru, podawany w szpitalu dożylnie lub domięśniowo. Gdy jest niedostępny, pacjent powinien otrzymać artemeter lub chininę. W dalszej kolejności kontynuowana jest terapia doustna z wykorzystaniem takich kombinacji, jak artezunat + klindamycyna lub chinina + klindamycyna.
|
|
Plasmodium vivax
|
Chlorochina + prymachina to zestaw pierwszego wyboru. Jeśli pacjent jest oporny na leczenie chlorochiną, prymachina może zostać połączona z takimi substancjami leczniczymi jak dihydroartemisinin/piperachina lub artemeter/lumefantryna. W ostateczności podaje się chininę.
|
|
Plasmodium ovale
|
Leczone podobnie j.w. - lekami pierwszego wyboru są chlorochina + prymachina. |
|
Plasmodium malariae |
Skuteczność wykazuje chlorochina, nie ma konieczności podawania prymachiny. |
Warto w tym miejscu zaznaczyć, że artemizyna jest produktem pochodzenia roślinnego, pozyskiwanym z bylicy rocznej (Artemisia annua). Jednak jej pochodne stosowane w leczeniu malarii są zaawansowanymi produktami farmakologicznymi. Nie należy ich mylić z suplementami diety zawierającymi wyciągi z tej samej rośliny, czyli bylicy.
Ile trwa leczenie malarii?
Czy malaria jest uleczalna? Tak. Mimo bardzo dużej liczby przypadków śmiertelnych na całym świecie, zdecydowana większość pacjentów dochodzi do zdrowia. Ma to związek między innymi z częściowym uodpornieniem się populacji rejonów zagrożonych oraz wysokim poziomem medycyny w krajach rozwiniętych, skąd pochodzi znaczny odsetek zakażonych podróżnych.
Leczenie niepowikłanej malarii z użyciem wymienionych wyżej farmaceutyków trwa stosunkowo krótko, zwykle od 3 do 7 dni. Więcej czasu terapia może zająć w przypadku powikłań - tu wszystko zależy od charakteru danej dolegliwości.
W tym miejscu jeszcze raz należy podkreślić - wszelkie wytyczne odnośnie leczenia malarii zalecają prowadzenie terapii pod nadzorem lekarza. Przyjmowanie niesprawdzonych leków ziołowych i innych tego typu preparatów lub też liczenie na to, że choroba minie samoistnie, może mieć fatalne konsekwencje.
Warto pamiętać, że malaria jest dużo groźniejsza dla Europejczyków niż mieszkańców Afryki czy Azji. Nieco mylący w tej materii może być fakt, że większość ofiar śmiertelnych stanowią afrykańskie dzieci. Wynika to z masowego narażenia na zarodźce w populacjach zamieszkujących tereny objęte epidemią malarii.
Turyści w te rejony docierają sporadycznie, dlatego ewentualne zgony w tej grupie nie są tak liczne. Statystycznie jednak są dużo bardziej prawdopodobne (o czym więcej poniżej).
Szczepienie na malarię
Podróżni wybierający się w podróż do obszarów zagrożonych tą chorobą, bardzo często pytają, ile przed wyjazdem należy przyjąć szczepionkę na malarię. Oznacza to, że do opinii publicznej wciąż słabo przebija się informacja, że szczepienie takie w ogóle nie jest możliwe. Dlaczego?
Szczepionka na malarię istnieje. Pierwszy tego typu preparat wynaleziono już w roku 1987. Jednak kolejne fazy jego testów klinicznych, hojnie dotowane przez fundację Billa i Melindy Gatesów, zajęły ponad 30 lat.
Finalnie dopiero w 2015 roku Światowa Organizacja Zdrowia pozwoliła na pilotażowe podanie substancji nazwanej RTS,S (Mosquirix) małym dzieciom w kilku krajach afrykańskich. Sześć lat później WHO zarekomendowała masowe szczepienia z jej użyciem, ale wyłącznie dzieci do piątego roku życia, mieszkających w rejonach Afryki subsaharyjskiej oraz innych obszarach charakteryzujących się wysokim poziomem zagrożenia.
W tym samym roku uczeni z Oxfordu poinformowali o bardzo pomyślnych wynikach II fazy testów klinicznych szczepionki nazwanej R21/Matrix-M, która wykazała bardzo wysoką, 77-procentową skuteczność (dla porównania efektywność Mosquirix oszacowano na poziomie 39 procent).
Co jednak bardzo ważne z punktu widzenia podróżnych z Polski, żaden z tych preparatów nie jest dostępny dla turystów i zapewne jeszcze długo nie będzie, o ile w ogóle. Dlatego specjaliści rekomendują stosowanie innych środków zapobiegawczych. Jakich?
Profilaktyka malarii. Jak uniknąć zarażenia?
Profilaktyka malarii jest wielostopniowa. W zależności od stopnia zagrożenia należy się zabezpieczać stosując repelenty, moskitiery oraz leki przeciwmalaryczne, które nie zastępują wprawdzie szczepienia, ale tak jak szczepionka są przyjmowane przed wyjazdem w rejony tropikalne.
Planując podróż należy zapoznać się z potencjalnym zagrożeniem, korzystając zarówno z informacji dostępnych w Internecie, jak też porad lekarskich. Każdego roku WHO publikuje na swojej stronie aktualizowane informacje na temat choroby, jej rozmieszczenia geograficznego, a także zalecanych środków zapobiegawczych.
Ogólnie przyjęte zasady profilaktyki obejmują takie działania jak:
- Stosowanie repelentów, czyli preparatów chroniących przed ukąszeniami - nie zabijają one wprawdzie komarów, ale skutecznie je odstraszają. WHO rekomenduje używanie środków zawierających syntetyczną substancję chemiczną o nazwie DEET (N,N-dietylo-3-metylobenzamid). Najczęściej zaleca się preparaty o stężeniu 35 proc. lub w przedziale 30-50 proc. Słabsze działają krótkotrwale, w przypadku zaś mocniejszych stężenie nie przekłada się na efektywność. Oprócz tego dostępne są też takie repelenty, jak Ikarydyna (KBR 3023) czy IR3535. Substancje te należy nanosić w określonych przez producenta odstępach czasu na wszystkie nieosłonięte części ciała. Dodatkowo można także spryskiwać odzież sprayem z permetryną.
- Noszenie ubrań zakrywających ciało - choć w tropikach może być gorąco, zaleca się w rejonach malarycznych zakładać spodnie z długimi nogawkami oraz koszule z pełnymi rękawami. Minimalizuje to wielkość powierzchni narażonej na ukąszenie komara.
- Ochrona pomieszczeń przed owadami - do spania w tropikach najlepiej jest wybierać hotele klimatyzowane. Nie jest to zalecane tylko ze względu na komfort termiczny. Jeśli tylko jest taka możliwość, należy bowiem unikać otwierania okien. Gdy nie jest to możliwe, ich otwory powinny być zabezpieczone siatką. Dodatkowo eksperci gorąco rekomendują spanie pod moskitierą, czyli siatką o drobnych oczkach, rozwieszoną nad łóżkiem. Ponieważ w hotelach często są one podarte, warto mieć swoją własną. Oprócz tego, przed nocą dobrze jest w pomieszczeniu rozpylić środek owadobójczy lub zapalić świeczkę przeciw komarom. Przydatne okażą się też lampy UV odstraszające owady czy urządzenia emitujące dźwięki nieprzyjemne dla komarów. Można w tym miejscu dodać, że w krajach zagrożonych malarią stosuje się opryski insektycydami. Owady przenoszące zarodziec szybko jednak dostosowały się do sytuacji i coraz więcej z nich jest odpornych na najważniejsze środki owadobójcze, czyli DDT i pyretroidy.
- Chemioprofilaktyka - na malarię nie ma szczepionki, ale przed wyjazdem warto zacząć przyjmować leki, które w razie zakażenia mogą znacząco złagodzić przebieg choroby. Wszystkie zalecane substancje przyjmuje się również podczas pobytu, a także przez dłuższy czas po przyjeździe, co ma związek z długim czasem inkubacji zarodźców.
Jakie konkretnie leki powinno się zastosować? W tej materii powinien się wypowiedzieć lekarz medycyny tropikalnej, do którego należy skierować swoje kroki przed wyjazdem (ewentualnie może to być też lekarz podstawowej opieki zdrowotnej).
Dobór leku zależy m.in. od wieku i masy ciała, a także rejonu świata, w który wybiera się podróżny, dominującego tam gatunku zarodźca, a także ryzyka zakażenia. Prof. Korzeniowski podaje, że profilaktycznie można stosować jeden z poniższych leków:
|
atovaquone/proguanil |
pierwsza dawka - 1 dzień przed wyjazdem, potem codziennie w trakcie pobytu oraz przez 7 dni po powrocie. Dawka dla dorosłych to 1 cała tabletka (250/100 mg) na dobę, dzieci - zależnie od masy ciała. |
|
doksycyklina |
1 dzień przed wyjazdem, później codziennie przez cały pobyt i przez 28 dni po powrocie; dawkowanie: dorośli 1 tabletka 100 mg na dobę. |
|
meflochina |
1 tydzień przed wyjazdem a następnie co tydzień w czasie wyjazdu i przez 4 tygodnie po powrocie; dawkowanie dla dorosłych: 1 tabletka 250 mg/tydzień. |
|
chlorochina |
czas przyjmowania - jak wyżej; dawkowanie: dorośli 2 x tabletka 150 mg/tydzień. |
|
chlorochina/proguanil |
1 dzień przed wyjazdem, codziennie w podróży i przez 28 dni po powrocie; dawkowanie dla osób o masie ciała powyżej 50 kg: 1 tabletka 100/200 mg na dobę. |
|
proguanil |
1 dzień przed wyjazdem, codziennie w podróży i przez 28 dni po powrocie; dawkowanie: 2 x tabletka 100 mg na dobę. |
Jak widać, większość tych medykamentów jest przeznaczonych dla osób dorosłych. Należy się liczyć z tym, że wywołują one rozmaite skutki uboczne. W przypadku chlorochiny istnieją też przeciwwskazania, takie jak epilepsja oraz łuszczyca.
Jakie są powikłania po malarii?
Malaria jest chorobą, która może wywoływać powikłania zaliczane do bardzo szerokiego spektrum problemów zdrowotnych. Potencjalne dolegliwości są nieco inne w przypadku poszczególnych gatunków pasożyta powodującego zimnicę.
I tak, przykładowo, zarodziec sierpowaty często powoduje zaburzenia związane z niedotlenieniem poszczególnych narządów, takie jak:
- niedokrwistość i śródmiąższowe stany zapalne będące konsekwencją nieprawidłowej pracy mięśnia sercowego i całego układu krążenia;
- choroby i zaburzenia wątroby, takie martwica czy znaczne powiększenie rozmiarów;
- skąpomocz lub bezmocz, prowadzące do zespołu nerczycowego, a także hemoglobinuria i inne problemy mające swoje źródło w niewłaściwie działających nerkach;
- zaburzenia pracy jelit i płuc wraz z licznymi tego następstwami;
- znaczne powiększenie śledziony.
Z kolei po zakażeniach zarodźcem ruchliwym opisuje się takie powikłania, jak:
- śpiączka i nagły, niespodziewany zgon;
- objawy neurologiczne wynikające z uszkodzeń mózgu;
- pęknięcie śledziony;
- zespół rozsianej martwicy narządowej.
Warto osobno wspomnieć o powikłaniach, na które są narażone ciężarne - związane z nimi ryzyko jest tak duże, że kobietom w ciąży, a także planującym potomstwo w perspektywie kilku miesięcy w ogóle odradza się wyjazdy w rejony objęte zagrożeniem malarycznym.
Do potencjalnych konsekwencji zachorowania, oprócz śmierci samej pacjentki, należą:
- obumarcie płodu,
- przedwczesny poród,
- niska masa urodzeniowa dziecka.
Śmiertelność malarii
WHO cyklicznie publikuje dane na temat śmiertelności malarii. Tak jak zostało zasygnalizowane na wstępie, w 2021 roku zachorowało na zimnicę 247 milionów osób, a zmarło 619 tysięcy. Rok wcześniej było to odpowiednio 245 milionów i 625 tysięcy.
Z danych Światowej Organizacji Zdrowia wynika, że śmiertelne żniwo choroba ta zbiera przede wszystkim a Afryce, gdzie jest w większości krajów powszechna.
Eksperci WHO podkreślają, że za ponad połowę wszystkich zgonów w skali świata odpowiadają zaledwie cztery kraje leżące na tym kontynencie:
- Nigeria - 31 procent,
- Demokratyczna Republika Konga - 12,6 procent,
- Zjednoczona Republika Tanzanii - 4,1 procent,
- Niger - 3,9 procent.
Ponad 80 procent ofiar stanowią małe dzieci, przed ukończeniem piątego roku życia. Właśnie dlatego one są objęte akcjami masowych szczepień w ramach pilotażowych programów wdrażanych w ostatnich latach w Afryce.
W okresie 2020-21 zachorowalność i śmiertelność malarii w skali globu była większa, niż w kilku wcześniejszych latach, co specjaliści łączą ze współwystępowaniem pandemii COVID-19.
Choroba wywoływana przez koronawirusy nie tylko upośledzała ludzkość immunologicznie, ale też powodowała większą niż zwykle niewydolność systemów opieki zdrowotnej w wielu rejonach świata.
Generalnie jednak od lat WHO podaje dane na poziomie ponad 200 mln zachorowań i kilkuset tysięcy zgonów. Przy czym jest tu mowa wyłącznie o przypadkach rejestrowanych. Nie ulega wątpliwości, że istnieje też niezbadana czarna liczba chorych i zabitych przez tę chorobę.
Kilkanaście lat temu badacze z University of Washington oszacowali, że faktyczna roczna liczba ofiar malarii to nie 655 tys. jak podawała wówczas WHO, lecz 1,24 miliona.
Jak można obliczyć na podstawie danych WHO, globalna śmiertelność malarii wynosi mniej niż pół procenta. Nie powinno to jednak usypiać niczyjej czujności.
Tak jak zostało powiedziane wyżej, mieszkańcy Afryki, zwłaszcza dorośli, są w dużej mierze uodpornieni na poważny przebieg choroby. W odróżnieniu od Europejczyków, którzy statystycznie dużo częściej chorują ciężko.
Tymczasem, jak podaje Narodowy Instytut Zdrowia Publicznego, w takich trudnych przypadkach śmiertelność wynosi:
- 15 procent u dzieci,
- 20 procent u dorosłych,
50 procent u kobiet ciężarnych.