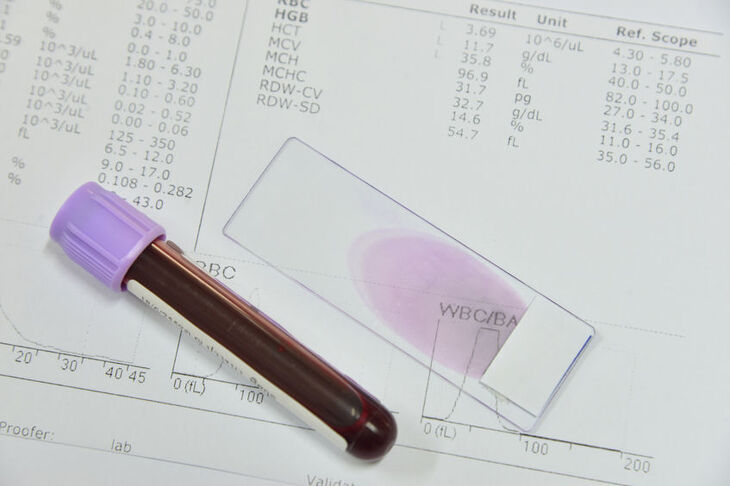
Małopłytkowość, zwana również trombocytopenią, jest jedną z przyczyn krwotocznych skaz płytkowych. Z samej definicji jest to stan w organizmie kiedy liczba płytek spada < 150 tys./μl. W prawidłowych warunkach w organizmie człowieka liczba płytek krwi wynosi 150–400 tys./μl, a średni czas przeżycia to od 1 do 2 tygodni. Są najmniejszymi elementami morfotycznymi krwi, kształtu dyskowatego. Powstają w procesie rozpadu megakariocytów. Uczestniczą głównie w procesach hemostazy. Dzięki ziarnistościom znajdującym się wewnątrz płytek możliwa jest inicjacja procesów krzepnięcia, fibrynolizy, a ponadto mają wpływ na skurcz i rozkurcz naczyń krwionośnych.
Małopłytkowości możemy podzielić na te pochodzenia „centralnego” – uwarunkowane zmniejszonym wytwarzaniem płytek krwi, wyróżniamy tu wrodzone i nabyte oraz „obwodowego” – immunologiczne (m.in. immunologiczna plamica małopłytkowa, poprzetoczeniowa, polekowa, w przebiegu zakażeń bakteryjnych, chorób autoimmunologicznych oraz w ciąży) i nieimmunologiczne (m.in. zakrzepowa plamica małopłytkowa, zespół hemolityczno-mocznicowy, zespół rozsianego krzepnięcia wewnątrznaczyniowego (DIC)).
Reklama
Małopłytkowość - rodzaje
Do małopłytkowości immunologicznych zalicza się:
- Immunologiczna plamica małopłytkowa nazywana była dawniej samoistną plamicą małopłytkową lub chorobą Werlhofa – jest spowodowana przez wytwarzanie przez organizm autoprzeciwciał przeciwko płytkom krwi, które powodują znaczne skrócenie ich czasu przeżycia. Częściej chorują na nią kobiety, a średni wiek zachorowań to 20–30 lat.
- Małopłytkowość poprzetoczeniowa ujawnia się bardzo nasilonymi objawami skazy krwotocznej, zwykle w 5–15 dni po przetoczeniu krwi liczba płytek bardzo często spada poniżej < 5000/μl. Występuje jedynie u kobiet w wieku średnim lub starszym, szczególnie u tych, które kilkakrotnie rodziły lub były częstymi biorcami krwi.
- Małopłytkowość polekowa może wystąpić niezależnie od dawki podanego leku. W związku z tym, że cząsteczki leku są małych rozmiarów, to zwykle pojawia się po pewnym czasie (14–21 dni) stałego przyjmowania leku, kiedy dojdzie do jego związania z płytkami.
Wspomniane już małopłytkowości nieimmunologiczne:
- Zakrzepowa plamica małopłytkowa, inaczej zespół Moschcowitza wywołana jest przez obecność w naczyniach krwionośnych zakrzepów złożonych z płytek i fibryny, które doprowadzają do ich zatkania. Najczęściej chorują na nią kobiety, w wieku 30–40 lat. Może wystąpić jako jeden epizod lub nawracać – zazwyczaj w ciągu pierwszych 2 miesięcy.
- Zespół hemolityczno–mocznicowy jest niedokrwistością hemolityczną, w której pod wpływem zadziałania toksyny bakteryjnej dochodzi do utworzenia agregatów złożonych z płytek krwi i czynnika von Willebranda gromadzących się w naczyniach kłębuszków nerkowych. Zazwyczaj występuje u dzieci do 6. roku życia, ale może wystąpić praktycznie w każdej grupie wiekowej. Opisane są również przypadki występowania tego zespołu rodzinnie.
Dodatkowo w klasyfikacji wyróżniamy jeszcze małopłytkowości związane z hipersplenizmem, czyli gdy do śledziony przechodzi prawie 90% płytek krwi i są tam magazynowane oraz z rozcieńczenia występującej podczas leczenia niedokrwistości pokrwotocznej po przetoczeniu dużej liczby jednostek krwinek czerwonych. Ważną jednostką jest również małopłytkowość rzekoma, czyli pseudotrombocytopenia, która jest jedynie występującym dość często artefaktem laboratoryjnym.
Reklama
Charakterystyka małopłytkowości
1. Immunologiczna plamica małopłytkowa. Obecność swoistych przeciwciał przeciwko płytkom powoduje uszkodzenie płytek oraz ma wpływ na znaczne upośledzenie ich produkcji w szpiku kostnym. Pochodzenie tych przeciwciał w organizmie jest nieznane. Postuluje się udział w ich tworzeniu toksyn bakteryjnych i wirusowych, ale są to jedynie przypuszczenia. Łączą się one z płytkami i tak opłaszczone nimi płytki stają antygenowo obce dla makrofagów co prowadzi do ich fagocytozy i usunięcia z organizmu.
2. Zakrzepowa plamica małopłytkowa. Dochodzi w niej do tworzenia zakrzepów, których powstawanie wiąże się z uszkodzeniem śródbłonka, który zaczyna produkować znaczne ilości czynnika von Willebranda. Czynnik ten wiąże się płytkami krwi powodując ich agregację. Następnie agregaty płytkowe osadzają się w małych naczyniach krwionośnych, ze szczególnym powinowactwem do naczyń mózgowych, serca, nerek powodując znaczne upośledzenie ich funkcji.
3. Zespół hemolityczno–mocznicowy. Pod wpływem zadziałania czynnika toksycznego (w 95% przypadków jest to werotoksyna produkowana przez Escherichia coli lub Shigella) następuje uszkodzenie komórek śródbłonka naczyń nerkowych, stają się one antygenem dla organizmu, co skutkuje produkcja swoistych autoprzeciwciał. Dochodzi do akumulacji początkowo jedynie płytek krwi w naczyniach nerkowych, następnie kwasochłonnych złogów, które powstają z komórek odnawiającego się nabłonka. Następstwem tego procesu są zawały w warstwie korowej miąższu nerki, a co za tym idzie dość znaczące ograniczenie jej funkcji.
4. Małopłytkowość rzekoma. Jest artefaktem laboratoryjnym. 0,2% populacji posiada naturalne przeciwciała skierowane przeciwko pewnym fragmentom na błonie komórkowej płytek krwi. Występuje, gdy krew została pobrana do probówki z EDTA. Związek ten powoduje, że w pobranej próbce obniża się stężenie jonów wapnia, co prowadzi do zlepiania się płytek ze sobą i tworzenia agregatów. W związku z tym, gdy w pracowni diagnostycznej w analizatorze hematologicznym zliczane są płytki aparat „wyłapuje” jedynie tę część płytek, która nie uległa związaniu, dlaczego czasem może zdarzyć się nawet, że liczba płytek może wynieść.
Reklama
Małopłytkowość - przyczyny
Przyczyny małopłytkowości możemy podzielić na 3 główne grupy związane:
- ze zmniejszeniem liczby megakariocytów w szpiku kostnym, a co za tym idzie – zmniejszeniem liczby uwalnianych płytek lub niewystarczającą produkcją płytek z przyczyn niezwiązanych z udziałem megakariocytów. Ten mechanizm dotyczy trombocytopenii „centralnych”;
- z nadmiernym szybkim usuwaniem płytek z krążenia – małopłytkowości „obwodowe”. Może się tak dziać w sytuacji, gdy w organizmie występują przeciwciała przeciwko płytkom lub gdy zadziałają inne czynniki;
- z nieprawidłowym rozdziałem płytek w organizmie.
Należy również dodać, że w przypadku różnych, innych współwystępujących chorób mechanizmy te mogą się na siebie nakładać.
- W przypadku małopłytkowości rzekomej, która jest jedynie błędem laboratoryjnym przyczyną są występujące u około 0,2% populacji osób zdrowych przeciwciała „naturalne”.
- W przypadku małopłytkowości „centralnych” wrodzonych zwykle współwystępują one wraz z innymi chorobami wrodzonymi, dlatego ustalenie konkretnego szlaku patogenezy jest zwykle trudne, a czasami wręcz niemożliwe.
- W przypadku małopłytkowości „centralnych” nabytych na ich pojawienie się mają wpływ tak jak w przypadku wrodzonych, inne współtowarzyszące jednostki chorobowe takie jak anemia aplastyczna, wybiórcza aplazja megakariocytowa, u której podłoża leży przebyta infekcja zakaźna lub narażenie na czynniki toksyczne czy też upośledzenie produkcji płytek krwi z innych przyczyn.
- W przypadku małopłytkowości „obwodowych” immunologicznych u podstawy wszystkich zaliczanych tutaj jednostek chorobowych leży znaczne skrócenie długości życia płytek, co prowadzi do zmniejszenia liczby płytek we krwi pomimo znacznie zwiększonej ich produkcji w szpiku kostnym. W związku z tym, że liczba płytek jest zmniejszona, pozostałe płytki stają się większe oraz w szpiku kostnym wzrasta dodatkowo liczba ich prekursorów.
Reklama
Objawy małopłytkowości
W objawy skazy krwotocznej pojawiają się, gdy liczba płytek krwi wyniesie <30000/μl. Niemniej jednak często zdarza się, że liczba płytek nie jest wyznacznikiem objawów klinicznych, ponieważ stan niektórych chorych może być całkiem dobry, pomimo, że liczba płytek w organizmie będzie bardzo niska.
Pośród objawów możemy odnaleźć:
- krwawienia z błon śluzowych,
- nasilone krwawienia z drobnych, niepozornych zadrapań.
- wybroczyny pojawiające się na skórze kończyn oraz tułowia.
Charakterystyczne są również krwawienia z:
- dziąseł,
- nosa,
- dróg rodnych u kobiet,
- dróg moczowych.
Rzadziej występują krwawienia z przewodu pokarmowego, które należą do cięższych powikłań. W małopłytkowości poprzetoczeniowej charakterystyczne jest ponadto występowanie wysokiej temperatury.
W zakrzepowej plamicy małopłytkowej wyróżnia się charakterystyczną triadę objawów:
- małopłytkowość,
- objawy hemolizy – niedokrwistość i żółtaczka
- zaburzenia neurologiczne pod postacią zmiany zachowania – pobudzenie lub ospałość, zaburzeń mowy, problemów ze wzrokiem.
Ponadto mogą dołączyć się gorączka, bóle brzucha.
W zespole hemolityczno–mocznicowym wyróżniamy triadę objawów charakterystyczną dla małopłytkowości, ostrej niewydolności nerek oraz niedokrwistości hemolitycznej. Dodatkowo może być poprzedzony wystąpieniem ostrej biegunki i gorączki.
Reklama
Małopłytkowość - wizyta u lekarza
W przypadku nasilonych objawów ogólnych chory najpierw powinien udać się do swojego lekarza rodzinnego. W trakcie wizyty należy dokładnie opisać swoje objawy i okoliczności podczas których pojawiły się oraz czy istnieją czynniki, które je nasilają. Ważne jest także, żeby podać wszystkie choroby współwystępujące, na które się leczymy, bądź leczyliśmy się w przeszłości.
Lekarz rodzinny powinien według swoich umiejętności dokładnie zbadać fizykalnie chorego. Po przeprowadzeniu badania, powinny mu nasunąć się już pewne przypuszczenia, zapewne następnym krokiem będzie zlecenie badania laboratoryjnego oceniającego wydolność szpiku kostnego – morfologii krwi obwodowej z rozmazem.
Posiadając wyniki oraz szczegółowy opis badania fizykalnego lekarz będzie mógł skierować do lekarza specjalisty – hematologa, nefrologa, jest to zależne od obecnych objawów. Nie mniej jednak podczas całego procesu diagnozowania, a także leczenia konieczne mogą się okazać konsultacje z lekarzami jeszcze innych specjalności. Po otrzymaniu skierowania należy niezwłocznie zgłosić się na konsultację hematologiczną, gdyż szybkie podjęcie odpowiednich kroków pozwoli na postawienie właściwej diagnozy oraz wdrożenie odpowiedniego leczenia.
Na pierwszym spotkaniu z lekarzem specjalistą należy jeszcze raz przestawić swoje objawy, przekazać wszystkie wyniki badań zleconych przez lekarza rodzinnego, gdyż mają one istotny udział w ustaleniu rozpoznania. Po rozmowie z pacjentem, zebraniu szczegółowej historii choroby, badaniu oraz przejrzeniu otrzymanych wyników badań lekarzowi na pewno nasuną się właściwe spostrzeżenia, niemniej jednak bardzo prawdopodobnie jest, że lekarz specjalista zleci wykonanie dodatkowych istotnych badań.
Gdy rozpoznanie zostanie już postawione należy zadać lekarzowi odpowiednie pytania:
- Jakie badania mam jeszcze teraz wykonać?
- Jak długo trwa leczenie i czy w ogóle jest ono na tym etapie choroby konieczne?
- Jakie są możliwe sposoby leczenia i szanse na całkowite wyleczenie?
- Jak często należy robić badania kontrolne?
- Jak wygląda codzienne funkcjonowanie osoby chorej?
- Czy są czynności/czynniki, które należy ograniczyć bądź całkowicie wyeliminować?
Przede wszystkim nie wolno bać się pytać, lekarz zawsze będzie służyć nam swoją wiedzą i na pewno w sposób przystępny i zrozumiały wyjaśni nam wszystkie jej aspekty, dobre zrozumienie choroby, która nas dotknęła pomoże nam lepiej stawić jej czoła, a dobrze zorientowany w swojej chorobie pacjent, lekarzowi znacznie bardziej ułatwi pracę.
Reklama
Czynniki ryzyka i sposoby zapobiegania małopłytkowości
Podstawowym czynnikiem ryzyka małopłytkowości „centralnych” wrodzonych jest:
- współwystępowanie zespołu Fanconiego,
- anomalii Maya i Hegglina,
- zespołu Alporta.
W przypadku małopłytkowości „centralnych” nabytych do czynników ryzyka zalicza się:
- współwystępowanie anemii aplastycznej, wybiórczej aplazji megakariocytowej, samoistnego włóknienia szpiku, białaczki, zespołów mielodysplastycznych, gruźlicy, choroby Gauchera;
- narażenie na promieniowanie jonizujące;
- przyjmowanie leków mielosupresyjnych, diuretyków tiazydowych, estrogenów;
- przewlekły alkoholizm;
- niedobór witaminy B12 lub kwasu foliowego;
- zakażenia wirusowe (różyczka, mononukleoza zakaźna, zakażenie wirusem cytomegalii, zapalenia wątroby, HIV)
W zależności od przyczyny niektórym małopłytkowościom możemy próbować zapobiegać – dotyczy to głównie małopłytkowości „centralnych” nabytych, gdzie bardzo ważna jest przede wszystkim kontrola i leczenie choroby podstawowej, a w przypadku niedoborów witamin – ich właściwa suplementacja.
W przypadku małopłytkowości rzekomej stosuje się pobieranie krwi do probówek z heparyną lub cytrynianem, dlatego osoby, u których taka sytuacja nastąpiła powinny otrzymać od swojego lekarza zaświadczenie, że posiadają te przeciwciała i ich krew nie może być pobierana do probówek z EDTA.
Reklama
Małopłytkowość - badania
Diagnostyka obejmuje:
- zebrany przez lekarza rodzinnego oraz następnie lekarza specjalistę wywiad;
- badanie lekarskie – mające na celu ocenę m.in. wielkości wątroby i śledziony, obecności wybroczyn;
- badania laboratoryjne:
- morfologia krwi obwodowej z rozmazem – pozwala na ocenę pracy układu krwiotwórczego: określenie liczby wszystkich krwinek, z podziałem na erytrocyty, trombocyty, leukocyty;
- poziom żelaza, witaminy B12, kwasu foliowego, bilirubiny, kreatyniny, mocznika;
- biopsja aspiracyjna lub trepanobiopsja szpiku wraz z oceną histopatologiczną:
Pobiera się go z talerza kości biodrowej. Cały zabieg odbywa się w znieczuleniu miejscowym. Po nakłuciu kości, specjalną igłą pobiera się w przypadku biopsji aspiracyjnej tylko próbkę szpiku, czyli komórki, a w przypadku trepanobiopsji próbkę szpiku wraz z fragmentem kości. Pobrana próbka zostaje przesłana do pracowni diagnostycznej, w której odpowiednio barwi się obecne w niej komórki, a następnie ocenia je pod mikroskopem.
- badania obrazowe – m.in. RTG klatki piersiowej, USG jamy brzusznej, tomografia komputerowa. Są wykonywane, gdy istnieją wskazania.
Leczenie małopłytkowości
Małopłytkowości „centralne” wrodzone mogą być leczone poprzez:
- Przetoczenia koncentratu krwinek płytkowych.
- Desmopresyna.
- Usunięcie śledziony.
- Przeszczepienie komórek hemopoetycznych – najskuteczniejsza metoda.
Małopłytkowości „centralne” nabyte leczy się przez:
- Wyeliminowanie potencjalnego czynnika, który może być odpowiedzialny za wystąpienie choroby lub dzięki przetoczeniom koncentratu krwinek płytkowych.
Immunologiczna plamica małopłytkowa:
- Poszczególne punkty wdrażane są według specjalnego algorytmu postępowania, w którym pod uwagę bierze się liczbę płytek krwi oraz występowanie objawów skazy krwotocznej.
Leczenie farmakologiczne
Część chorych, u których choroba przebiega łagodnie, nie wymaga leczenia. U pozostałych w pierwszym rzucie stosuje glikokortykosteroidy (prednison). Jeśli nastąpi przyrost liczby płytek leczenie kontynuuje się przez okres 1-2 tygodni. U chorych, u których leczenie prednisonem nie przynosi efektów stosuje się metyloprednisolon w dużych dawkach. Leczenie kontynuuje się do uzyskania liczby płytek umożliwiającej prawidłową hemostazę.
Gdy leczenie glikokortykosteroidami staje się nieskuteczne lub gdy istnieją przeciwwskazania do jego stosowania lub gdy cały czas obecne są objawy skazy krwotocznej stosuje się leki immunosupresyjne (cyklofosfamid, azatiopryna, cyklosporyna). Leki te muszą być stosowane pod ścisłym nadzorem w związku z możliwością wywołania poważnych skutków ubocznych. Lekiem stosowanym, jeśli zawodzą poprzednie metody leczenia jest rytuksymab – przeciwciało monoklonalne.
Usunięcie śledziony
Wskazania do splenektomia są ustalane dla każdego chorego indywidualnie. W samym procesie przygotowania do tego zabiegu stosuje się dożylny preparat immunoglobulin (IVIG).
W przypadku małopłytkowości poprzetoczeniowej leczeniem jest podawanie IVIG przez okres 1-2dni. Chorym z małopłytkowością polekową w pierwszej kolejności odstawia się lek, który potencjalnie mógł ją wywołać, a w przypadku bardzo niskiej liczby płytek postępuje się jak w leczeniu immunologicznej plamicy małopłytkowej.
Dla zakrzepowej plamicy małopłytkowej w pierwszej kolejności stosuje się przetoczenie świeżo mrożonego osocza wraz z plazmaferezą, które trwa aż do ustąpienia objawów neurologicznych oraz wyrównania liczby płytek. Następnie stosuje się glikokortykosteroidy (metyloprednisolon), leki immunosupresyjne lub rytuksymab. W zespole hemolityczno–mocznicowym zazwyczaj pierwszym postępowaniem jest wprowadzenie hemodializ i przetaczanie koncentratu krwinek czerwonych.
Małopłytkowość - życie z chorobą
Niestety nie ma domowych sposobów, aby samodzielnie leczyć małopłytkowości. Jedyne co możemy robić, to łagodzić skutki uboczne ich terapii, a także stale obserwować nasz organizm, tak aby zauważyć wszystkie pojawiające się zmiany w jak najwcześniejszym stadium. Ważne jest stosowanie właściwej diety.
Ważna jest również stała opieka lekarska, szczególnie istotna przy kontroli choroby podstawowej, ponieważ małopłytkowość zazwyczaj jest jedną ze składowych różnych zespołów chorobowych. Ważna jest również uważna kontrola w ciąży, ponieważ jest to stan, który może prowadzić do wystąpienia małopłytkowości. Po przeprowadzeniu zabiegu usunięcia śledziony ważna jest profilaktyka potencjalnych infekcji poprzez szczepienia, gdyż po wykonaniu tego zabiegu odporność organizmu i zdolność do walki z drobnoustrojami ulegają znacznemu upośledzeniu.
Małopłytkowość - najczęściej zadawane pytania
Co jest potencjalną przyczyną choroby?
Przyczyny małopłytkowości możemy podzielić na 3 główne grupy związane:
- ze zmniejszeniem liczby megakariocytów w szpiku kostnym, a co za tym idzie zmniejszeniem liczby uwalnianych płytek lub niewystarczającą produkcją płytek z przyczyn niezwiązanych z udziałem megakariocytów. Ten mechanizm dotyczy trombocytopenii „centralnych”;
- z nadmiernym szybkim usuwaniem płytek z krążenia – małopłytkowości „obwodowe”. Może się tak dziać w sytuacji, gdy w organizmie występują przeciwciała przeciwko płytkom lub gdy zadziałają inne czynniki;
- z nieprawidłowym rozdziałem płytek w organizmie.
Jakie są objawy choroby?
Pośród objawów możemy odnaleźć: krwawienia z błon śluzowych, nasilone krwawienia z drobnych, niepozornych zadrapań. Wybroczyny pojawiające się na skórze kończyn oraz tułowia. Charakterystyczne są również krwawienia z dziąseł, nosa, dróg rodnych u kobiet, dróg moczowych. Rzadziej występują krwawienia z przewodu pokarmowego, które należą do cięższych powikłań.
Gdzie należy się zgłosić, by skutecznie leczyć tę chorobę?
W przypadku nasilonych objawów ogólnych chory najpierw powinien udać się do swojego lekarza rodzinnego. W trakcie wizyty należy dokładnie opisać swoje objawy i okoliczności podczas których pojawiły się oraz czy istnieją czynniki, które je nasilają. Następnie lekarz rodzinny posiadając wyniki oraz szczegółowy opis badania fizykalnego skieruje nas skierować do lekarza specjalisty – hematologa, nefrologa.
Jakie badania muszę wykonać?
Diagnostyka obejmuje: wywiad lekarski, badanie lekarskie, badania laboratoryjne, obrazowe.