Naturalne bariery ochronne organizmu chronią organizm przed wnikaniem drobnoustrojów. Czasami dochodzi do ich przerwania, w wyniku czego dochodzi do rozwoju zakażenia. Przedstawiamy kilka najczęstszych typów zakażeń chirurgicznych.
Reklama
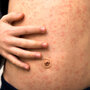
Ropień - przyczyny
Ropniem nazywamy ograniczone zbiorowisko ropy w przestrzeni powstałej na skutek zniszczenia tkanek. Powstaje wskutek zakażenia gronkowcami i pałeczkami. Niekiedy powstanie ropnia jest konsekwencją obecności ciała obcego pozostawionego w tkankach lub dostającego się tam w wyniku mikrourazu (drzazga, opiłki metalu).
Także niezachowywanie odpowiednich zasad jałowości podczas podawania zastrzyków może doprowadzić do powstania ropnia, przykładem może być powstanie ropnia okołopośladkowego, jako skutek zastrzyków domięśniowych z niezachowaniem wspomnianych zasad. Inną przyczyną może być zatkanie przewodów wyprowadzających gruczołów mieszczących się w skórze: łojowych i potowych.
Reklama
Ropień - jak wygląda?
Powstanie ropnia jest pewnego rodzaju mechanizmem obronnym organizmu przed rozszerzaniem się czynnika zakaźnego. Reakcja zapalna, która ma miejsce po zadziałaniu czynnika zakaźnego (bakterii) lub ciała obcego (np. drzazga) prowadzi do powstania ropy, czyli:
- mętnego,
- gęstego,
- żółtozielonego
płynu zawierającego mieszaninę obumarłych komórek, bakterii oraz neutrofilów – komórek układu odpornościowego, które zwalczają zakażenie.
Reklama
Jakie są czynniki ryzyka rozwoju ropnia?
Czynnikami ryzyka powstania ropnia jest obecność urazów skóry, zwłaszcza u chorych, u których układ odpornościowy jest osłabiony, np.:
- leczonych przewlekle glikokortykosteroidami,
- leczononych chemioterapią przeciwnowotworową, u chorych na cukrzycę, wrzodziejące zapalenie jelita grubego, choroby obwodowych naczyń krwionośnych, w przypadku poparzeń lub innych urazów.
Reklama
Ropień - gdzie występuje?
Ropień może powstawać w wielu różnych miejscach ciała, najczęstsze z nich to okolice:
- pach,
- odbytu,
- pochwy,
- dziąseł.
Możliwe jest także powstawanie ropni wewnątrz ciała, np. ropień:
- płuc,
- wątrobowy,
- mózgu.
Reklama
Ropień - objawy
Nasilenie objawów zależne jest od umiejscowienia ropnia: ropień umiejscowiony powierzchownie objawia się bolesnym obrzękiem skóry, zaczerwienieniem, ociepleniem. Chory może mieć gorączkę i/lub odczuwać dreszcze. Charakterystyczny jest objaw chełbotania – przy dotyku wyczuwa się przesuwanie płynu. Ropień, gdy nieleczony, powoduje postępowanie objawów. Nie należy odwlekać wizyty u lekarza. Szerzenie się procesu ropnego doprowadza do zniszczenia coraz większego obszaru tkanek i może prowadzić do bardzo poważnych powikłań. W przypadku bardzo nasilonych objawów:
- silny ból,
- wysoka temperatura ciała,
- dreszcze,
należy udać się na ostry dyżur chirurgiczny lub do szpitalnego oddziału ratunkowego (SOR).
Reklama
Ropień - diagnostyka
Przed rozpoczęciem leczenia lekarz zbierze wywiad:
- zapyta o wszystkie dolegliwości jakie wystąpiły,
- od jak dawna się utrzymują,
- czy nasilają się z czasem,
- w jakich okolicznościach pojawiły się po raz pierwszy.
Ważna będzie informacja o ewentualnym przebytym urazie.
Reklama
Ropień - leczenie
Jedynym sposobem leczenia ropnia jest jego nacięcie i odprowadzenie ropy na zewnątrz ciała (drenaż). W znieczuleniu miejscowym lub ogólnym po przemyciu skóry środkiem antyseptycznym (odkażającym) chirurg wykona nacięcie, zwykle na szczycie ropnia.
Następnie dokładnie:
- zbada palcem lożę ropnia (jamę powstałą wskutek rozpadu tkanek, niekiedy w przypadku przewlekłych ropni otoczoną tkanką łączną),
- opróżni pozostającą zalegającą ropę (np. w uformowanych zachyłkach),
- przepłucze ją wodą utlenioną.
Następnie przez nacięcie w skórze wprowadza się lateksowe dreny po których wydzielina będzie mogła swobodnie odpływać i zakłada się nasączone środkiem antyseptycznym paski gazy. Zarówno paski jak i dreny mocuje się tak, aby nie wypadły z loży po zdrenowanym ropniu.
Podawanie antybiotyków stanowi jedynie uzupełnienie leczenia chirurgicznego w przypadku możliwości uogólnionego zakażenia (np. u chorych z obniżoną odpornością wskutek występowania wyżej wymienionych chorób). Każdorazowo należy poinformować lekarza o ewentualnych uczuleniach na antybiotyki, o ile sam o to nie zapyta.
W przypadku rozległych ropni lub ropni umiejscowionych w „niebezpiecznych” miejscach (np. w jamie brzusznej) może być konieczne pozostanie w szpitalu. W przypadku ropni powłok zabieg wykonuje się w trybie ambulatoryjnym, tzn. w dniu zgłoszenia się wykonywane jest nacięcie i po krótkim okresie obserwacji chory wychodzi do domu tego samego dnia. Należy pamiętać o wizytach kontrolnych oraz zgłosić się natychmiast w przypadku powrotu bólu, wystąpienia gorączki i/lub dreszczy.
Jak zapobiegać występowaniu ropni?
W zapobieganiu wystąpienia ropnia bardzo ważne jest codzienne utrzymywanie higieny, zwłaszcza miejsc takich jak okolice pośladków, pach. Powinny o to zadbać szczególnie osoby, u których dochodzi do obniżenia odporności lub niedostatecznego ukrwienia i unerwienia dystalnych odcinków ciała (np. stóp u chorych na cukrzycę).
Osoby takie powinny uważać, by nie urazić kończyn dolnych lub rąk, gdyż upośledzenie unerwienia w przebiegu tych chorób może doprowadzić do niezauważenia (osłabienie czucia) takiego małego urazu, a upośledzenie ukrwienia do niedostatecznej ochrony odpornościowej – stan taki sprzyja powstawaniu zakażeń. W przypadku zranień miejsce takie należy zdezynfekować, a w przypadku poważniejszych urazów udać się w tym celu do lekarza.
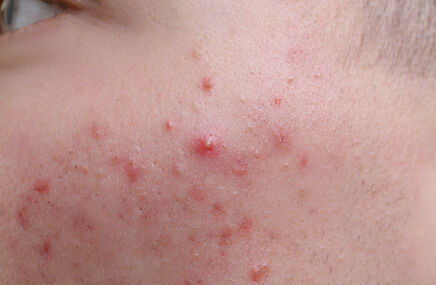
Zanokcica - co to jest?
Zanokcica jest to stan zapalny tkanek otaczających paznokieć. Spowodowana jest bakteriami (najczęściej gronkowcami – Staphylococcus lub paciorkowcami – Streptococcus), które wnikają poprzez uszkodzenie ciągłości skóry w okolicy paznokcia (skaleczenia, np. podczas manicure) lub jest konsekwencją wrastającego paznokcia. W wyniku zakażenia przy paznokciu skóra robi się zaczerwieniona, pojawia się obrzęk, ocieplenie, postępująca choroba doprowadza do wytworzenia ropnia.
Zanokcica - objawy
Dolegliwości, jakie odczuwa chory dotknięty zanokcicą to ból o charakterze pulsującym, który nasila się po opuszczeniu kończyny. Skóra w sąsiedztwie paznokcia (wał paznokciowy) jest:
- obrzęknięta,
- zaczerwieniona.
Dolegliwości nasilają się wraz z upływem czasu.
Zanokcica - leczenie
W przypadku obrzęknięcia i/lub zaczerwienienia okolicy paznokcia należy kilka razy w ciągu dnia moczyć palec w ciepłej wodzie z rozpuszczonym szarym mydłem. Gdy dolegliwości nie ustępują lub wytworzył się ropień, należy udać się do lekarza chirurga. Leczenie ropnia polega na jego nacięciu i odprowadzeniu ropy. Kiedy ropa dostaje się pod płytkę paznokciową, w płytce wykonuje się otwór przez który ropa może wypłynąć lub usuwa się ją. Stosuje się okłady wysychające z płynem antyseptycznym. Palec unieruchamia się na kilka dni.
Zanokcica - zapobieganie
Zapobieganie polega na:
- ostrożnym wykonywaniu manicure,
- unikaniu sytuacji mogących prowadzić do urazów palca w okolicy paznokcia,
- obcinaniu paznokci bez zaokrągleń na brzegach,
co zmniejsza ryzyko ich wrastania.
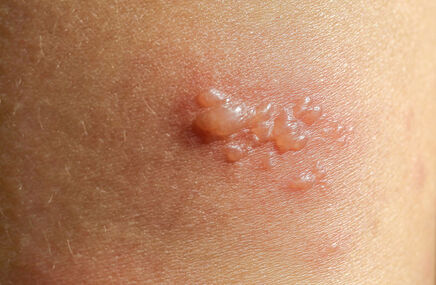
Zastrzał - co to jest?
Zastrzał definiujemy jako ostry proces zapalny, który rozwija się na dłoniowej powierzchni palców ręki. Najczęściej spowodowany jest przez bytujące na skórze gronkowce lub mieszaną florę bakteryjną, która w przeważającej liczbie przypadków przedostaje się do głębiej położonych tkanek na skutek urazu dłoniowej części ręki lub też zostaje wprowadzona na ostrym przedmiocie, który powoduje obrażenia. Ze względu na położenie i głębokość zmiany, zastrzały dzieli się na skórne, podskórne, ścięgniste, kostne i stawowe.
Zastrzał - objawy
O zastrzale skórnym mówimy, gdy zbiornik ropy lokalizuje się pod zgrubiałym naskórkiem. W przypadku zastrzału podskórnego do zakażenia dochodzi w obrębie tkanki podskórnej. Chory odczuwa ból palca o pulsującym charakterze, który nasila się po opuszczeniu ręki.
Później może rozwinąć się:
- niewielki obrzęk,
- zaczerwienienie,
- ocieplenie okolicy, w której rozwija się proces zapalny.
Zastrzał stawowy - objawy
Zastrzał stawowy jest procesem toczącym się w obrębie stawu, powstaje wskutek szerzenia się zakażenia z otaczających tkanek (powstałych wskutek zakażenia florą bakteryjną bytującą na skórze przy przerwaniu jej ciągłości), lub może powstać na skutek przedostania się bakterii przy przerwaniu ciągłości skóry będącej konsekwencją urazu.
Objawy jakie odczuwa chory to:
- obrzęk,
- ból,
- zaczerwienienie
występujące w okolicy zajętego stawu. Objawom miejscowym może towarzyszyć:
- gorączka,
- dreszcze.
Ruchomość w stawie jest ograniczona lub nie występuje w ogóle. Na skórze w okolicy stawu może pojawić się przetoka ropna. Powstaje ona w sytuacji, gdy proces ropny znajdzie swoje ujście na zewnątrz organizmu (między zastrzałem w obrębie stawu a środowiskiem zewnętrznym tworzy się swego rodzaju kanał). Na skórze w rejonie ujścia przetoki pojawia się treść ropna (zielonożółty, mętny, gęsty płyn).
Zastrzał kostny - co to jest?
Zastrzał kostny jest spowodowany zapaleniem kości, paliczków. Dochodzi do niego wskutek szerzenia się procesu ropnego z sąsiednich tkanek. Objawy występujące na początku choroby to:
W przypadku podejrzenia zastrzału kostnego wykonuje się zdjęcie rentgenowskie, które rozstrzyga o rozpoznaniu.
Zastrzał kostny - leczenie
Leczenie polega na opróżnieniu zbiorników ropy i usunięciu martwiczo zmienionych tkanek, dostęp do nich otrzymuje się poprzez cięcia na bocznych powierzchniach palca. Stosuje się celowaną (w oparciu o wynik antybiotykogramu specyficzną dla danego drobnoustroju) terapię antybiotykami oraz unieruchamia się palec objęty zastrzałem.
Zastrzał ścięgnisty - co to jest?
Zastrzał ścięgnisty jest ropnym procesem, który ma miejsce w obrębie pochewek ścięgnistych. Pochewka ścięgnista jest pewnego rodzaju ochroną dla ścięgien, które w niej przebiegają. Zabezpiecza ścięgna przed mechanicznym tarciem (np. o sąsiadującą kość) w czasie ich przesuwania podczas zginania i prostowania palców oraz spełnia ważną rolę w ich odżywianiu.
Zastrzał ścięgnisty powstaje jako konsekwencja szerzenia się zakażenia z innych tkanek lub mechanicznego urazu pochewki. Objawy są podobne jak w innych rodzajach zastrzału, proces ropny, który toczy się w pochewce powoduje niemożność ruchu palcami, przy próbie wyprostowania palca skutkuje pojawieniem się silnego bólu. Najpoważniejszym powikłaniem zastrzału ścięgnistego jest martwica ścięgien i trwałe unieruchomienie dłoni objętej zapaleniem.
Leczenie zastrzału
Leczenie zastrzału polega na wykonaniu zabiegu. Leczenie antybiotykami ma charakter uzupełniający. Zabieg wykonuje się w znieczuleniu. Polega on na nacięciu skóry, przez które dociera się do ropnia usuwając przy tym zniszczone tkanki. Leczenie zastrzału ścięgnistego odbywa się poprzez otwarcie pochewki ścięgna cięciem wykonywanym na boku palca.
Po zabiegu palec unieruchamia się. Rodzaj podawanych antybiotyków zależny jest od wyników antybiogramu.
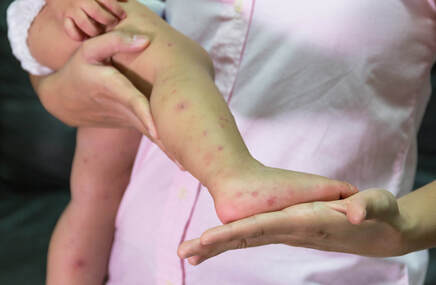
Ropowica - czym jest?
Ropowica jest ropnym, nieodgraniczonym zapaleniem związanym z luźną tkanką łączną. Może lokalizować się:
- w tkance podskórnej,
- przestrzeni przygardłowej (np. jako powikłanie anginy),
- śródpiersiu, na ręce,
- stopie,
- a także w jamie brzusznej,
- w ścianie wyrostka robaczkowego, jako zaawansowana zmiana w przebiegu jego ostrego zapalenia.
Bakterie wywołujące ropowicę to najczęściej paciorkowce lub gronkowce. Ropowica nieleczona szerzy się na sąsiednie tkanki.
Objawy ropowicy
Objawem są:
- bolesność tkanek przy dotyku,
- ich napięcie,
- obrzęk.
Po pewnym czasie dochodzą objawy podniesionej ciepłoty skóry w zajętej okolicy i jej zaczerwienienie. W przebiegu ropowicy nie występuje objaw chełbotania.
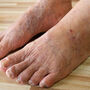
Gdzie powstaje ropowica?
Najczęstszym umiejscowieniem ropowicy ręki jest okolica kciuka. Pojawiający się ból ma największe nasilenie nocą i po opuszczeniu kończyny. Może dojść do ograniczenia swobody poruszania palcami.
Najbardziej narażeni na wystąpienie ropowicy stopy są chorzy cierpiący na cukrzycę lub inne choroby, które powodują zaburzenia ukrwienia kończyny dolnej. Jako że upośledzone odbieranie bólu opóźnia zaniepokojenie pacjenta i zgłoszenie się do lekarza, w chwili rozpoznania rozległość ropowicy może być znaczna. Chorzy z tej grupy powinni szczególnie uważać, aby nie urażać skóry stóp, gdyż są to często powody wystąpienia ropowicy (bakterie przechodzą do głębiej położonych tkanek miękkich poprzez drobne uszkodzenia skóry).
Leczenie ropowicy
Leczenie ropowicy polega na nacięciu tkanek w znieczuleniu. Chirurg otwiera zbiorniki ropy, opróżnia je, usuwa fragmenty martwiczo zmienionych tkanek. Niekiedy zabieg ten trzeba powtarzać kilkukrotnie. W większości przypadków wykonuje się przeciwnacięcia, przez nie przewleka się lateksowe dreny ułatwiające odpływ ropy.
Ropę pobiera się na posiew, który ma za zadanie zidentyfikować drobnoustrój który wywołał ropowicę oraz wykonuje się antybiotykogram (badanie stwierdzające na które antybiotyki wrażliwe są bakterie stwierdzone w posiewie). Po pobraniu ropy na wyżej wymienione badania stosuje się antybiotyk. Jeśli ropowica dotyczyła kończyn, konieczne jest ich unieruchomienie i uniesienie.
Otrzewna - co to jest?
Otrzewna jest cienką błoną, która wyściela od wewnątrz ściany jamy brzusznej i miednicy. Błona ta pokrywa w całości lub częściowo narządy leżące w jamie brzusznej, w warunkach fizjologicznych, czyli prawidłowych, jest jałowa. Zapalenie otrzewnej jest bardzo poważnym stanem, spowodowanym infekcją bakteryjną lub podrażnieniem jej przez płyny przedostające się do otrzewnej z uszkodzonego przewodu pokarmowego.
Zapalenie otrzewnej - przyczyny
Przyczyny zapalenia otrzewnej są różne. Do zapalenia otrzewnej doprowadzają choroby z grupy chorób tzw. „ostrego brzucha”. Jedną z najczęstszych jest przedziurawienie ściany przewodu pokarmowego i wydostanie się jego treści do jamy otrzewnej. W przewodzie pokarmowym znajduje się bogata flora bakteryjna i przemieszczenie się jej do jałowej otrzewnej spowoduje zapalenie. Perforacja może być następstwem niedrożności, ostrego niedokrwienia jelit spowodowanego zatorem tętnic zaopatrujących jelita w krew, późnego stadium zapalenia wyrostka robaczkowego, urazu penetrującego brzuch (np. cios nożem).
Zapalenie otrzewnej może być spowodowane nie tylko przez bakterie. Przedziurawienie wrzodu trawiennego i wydostanie się kwaśnej treści żołądka podrażni otrzewną i spowoduje tzw. chemiczne zapalenie. Podobne podrażnienie może spowodować żółć wydostająca się z uszkodzonych dróg żółciowych lub krew z uszkodzonych narządów wewnętrznych. Także enzymy produkowane przez trzustkę wydostające się do jamy brzusznej doprowadzą do tego stanu w przypadku jej ostrego zapalenia. Do rzadszych przyczyn należą schorzenia ginekologiczne, jak np. pęknięcie ciąży pozamacicznej lub pęknięcie torbieli jajnika.
Zapalenie otrzewnej - objawy
Jako, że zapalenie otrzewnej może być konsekwencją różnych jednostek chorobowych, początek objawów może być różny. Objawy w pełni rozwiniętego zapalenia otrzewnej są niezależne od choroby, która je wywołała. Objawem, który występuje zawsze, jest ból brzucha. Często pojawia się nagle, w pełnym zdrowiu. Może występować w jednym konkretnym miejscu w przypadku ograniczonego zapalenia otrzewnej, lub dotykać całego brzucha w rozlanym zapaleniu. Jako że ruchy powodują zaostrzenie bólu, chory cierpiący z powodu zapalenia otrzewnej leży w przymusowej pozycji ciała, w bezruchu. Bólowi towarzyszą wymioty.
Zapalenie otrzewnej powoduje niedrożność porażenną jelit, dlatego też chory nie oddaje gazów i stolca. Dochodzi do wzdęcia brzucha. Twarz chorego przybiera zaostrzone rysy. Dochodzi do przyspieszenia tętna i oddechu, następuje zmniejszenie ilości wydalanego moczu (skąpomocz) lub nawet do zatrzymania jego wydalania (bezmocz). Wskutek utraty płynów rozwija się wstrząs hipowolemiczny objawiający się obniżeniem ciśnienia tętniczego, przyspieszeniem akcji serca.
Ograniczone zapalenie otrzewnej ma miejsce, gdy proces zapalny dotyka otrzewnej przylegającej do chorego narządu na niewielkiej powierzchni, np. ostrym zapaleniu wyrostka robaczkowego. Jednakże nieleczone ograniczone zapalenie przechodzi w postać rozlaną. Występowanie powyższych objawów wymaga pilnej wizyty na ostrym dyżurze chirurgicznym lub w szpitalnym oddziale ratunkowym (SOR).
Należy zaznaczyć, iż objawy u chorych w podeszłym wieku, obciążonych innymi przewlekłymi chorobami ogólnoustrojowymi jak np. cukrzyca, mogą nie być tak wyraziste, jak te wyżej przytoczone.
Zapalenie otrzewnej - badania
Najistotniejszym elementem w diagnostyce zapalenia otrzewnej jest wywiad oraz badanie kliniczne chorego. Lekarz zapyta o wszystkie objawy jakie wystąpiły do czasu zgłoszenia się do szpitala, ich nasilenie, czas trwania, okoliczności w których wystąpiły. Ważnym elementem będzie informacja o przebytych wcześniej operacjach, jest to czynnik ryzyka powstawania niedrożności przewodu pokarmowego.
Osłuchując brzuch słuchawkami (stetoskopem) w przypadku niedrożności przewodu pokarmowego stwierdzi charakterystyczny dla niej odgłos ruchów jelit lub jego brak w przypadku, gdy niedrożność jest zaawansowana. Badając brzuch dotykiem, stwierdzi iż jest on twardy, z charakterystycznym dla podrażnienia otrzewnej odruchem Blumberga – przy uciśnięciu brzucha i szybkim oderwaniu ręki badającego chorego boli bardziej przy zwolnieniu ucisku.
W badaniu per rectum (przez odbyt) badający może stwierdzić obecność krwi, wybadać guz powodujący niską niedrożność. W przypadku gdy chorą jest kobieta, chirurg poprosi o konsultację lekarza ginekologa. Wspomnieć należy, iż nie wszystkie z przytoczonych objawów mogą występować w zapaleniu otrzewnej, a ich nasilenie zależy od stadium choroby.
Poza badaniem klinicznym wykonuje się badania laboratoryjne i obrazowe. W badaniu krwi odchylenia mogące wystąpić to zwiększenie liczby białych krwinek (leukocytów), zaburzenia stężenia elektrolitów, kreatyniny. Monitorowanie ciśnienia tętniczego oraz ilości wydalanego moczu jest wskazane. Zdjęcie rentgenowskie może pomóc w diagnostyce przyczyny zapalenia (widoczny gaz w jamie brzusznej w przypadku przedziurawienia wrzodu żołądka lub dwunastnicy, obecne poziomy płynów w przebiegu niedrożności przewodu pokarmowego). Badanie USG lub tomografia komputerowa może zobrazować obecność płynu, ropnia lub uszkodzenia narządów wewnątrz jamy brzusznej.
Zapalenie otrzewnej - leczenie
Leczenie zapalenia otrzewnej odbywa się w warunkach oddziału chirurgicznego. W etapie poprzedzającym operację, choremu podaje się dożylnie płyny i elektrolity, aby wyrównać ich niedobory. Na podstawie obrazu klinicznego choroby oraz badań dodatkowych chirurg zdecyduje jaki typ zabiegu jest konieczny.
W ośrodkach dysponujących odpowiednim sprzętem i doświadczeniem, zabieg można wykonać laparoskopowo. W ten sposób można zszyć przedziurawiony wrzód, usunąć zapalnie zmieniony wyrostek robaczkowy lub pęcherzyk żółciowy. Jednakże laparoskopia ma pewne ograniczenia, zwłaszcza w zakresie operacji w trybie ostrodyżurowym. Może okazać się, iż zabieg rozpoczęty laparoskopowo nie uda się doprowadzić w ten sposób do końca i konieczna będzie konwersja, czyli klasyczne otworzenie jamy brzusznej przez rozcięcie powłok brzucha. W przypadku, gdy niemożliwy jest zabieg laparoskopowy, operacja sprowadza się do otwarcia jamy brzusznej, usunięcia martwiczo zmienionych tkanek, ropy, płukania otrzewnej.
Leczy się przyczynę powodującą zapalenie: zszywa się przedziurawiony wrzód, usuwa fragment obumarłego jelita. Należy zaznaczyć, iż zabiegi w trybie pilnym wiążą się z większym ryzykiem powikłań niż operacje planowe. Podaje się antybiotyki o szerokim zakresie działania do czasu otrzymania wyników badania bakteriologicznego (materiał do tego badania pobiera się przed wdrożeniem leczenia antybiotykiem). Wtedy wdraża się antybiotykoterapię ukierunkowaną na ten rodzaj drobnoustroju, który spowodował zapalenie.
Jak zapobiegać zapaleniu otrzewnej?
Zapobieganie zapaleniu otrzewnej polega na prewencji chorób, które je wywołują. Warto diagnozować dolegliwości ze strony jamy brzusznej. Nieleczona choroba wrzodowa może dać powikłania w postaci przedziurawienia wrzodu. Nieodpowiednia dieta lub nadmierne spożywanie alkoholu są czynnikiem ryzyka wystąpienia ostrego zapalenia trzustki.
Zwlekanie z planowym usunięciem pęcherzyka żółciowego w przypadku jego objawowej kamicy może doprowadzić do jego przedziurawienia i wydostania się żółci do jamy brzucha. Należy wspomnieć, iż prewencja niektórych chorób jest trudna lub wręcz niemożliwa, np. miejscowe zapalenie otrzewnej może być jednym z pierwszych objawów ostrego zapalenia wyrostka robaczkowego. Gdy doszło już do zapalenia, aby zapobiec jego pogarszaniu, najlepszą i jedyną skuteczną metodą jest jak najszybsze zgłoszenie się do lekarza i wdrożenie leczenia.
Zapalenie otrzewnej - rokowania
Rokowanie w zapaleniu otrzewnej jest zależne od szeregu czynników (m. in. wieku chorego, chorób towarzyszących) i etapu choroby, na którym zostało wdrożone leczenie. Ograniczone zapalenie otrzewnej rokuje o wiele lepiej niż zapalenie rozlane, w przypadku szybkiego wdrożenia leczenia rokowanie jest dobre. W rozlanym zapaleniu śmiertelność może sięgać kilkudziesięciu procent.
Proces zapalny - jak powstaje?
Na normalnej, zdrowej skórze człowieka bytuje wiele gatunków bakterii, a między nimi gronkowiec skórny (Staphylococcus epidermidis), gronkowiec złocisty (Staphylococcus aureus) czy paciorkowiec zieleniejący (Streptococcus viridans). Zdrowa skóra posiada kilka mechanizmów obronnych, dzięki którym nie jest możliwe przemieszczenie się bakterii do głębszych warstw skóry. Należą do nich: ciągłość powłoki skórnej, kwaśne pH powierzchni skóry, złuszczający się naskórek. W przypadku przerwania tej bariery, np. wskutek urazu czy też w wyniku niezachowania należnych zasad aseptyki przy wykonywaniu zastrzyku, może dojść do przemieszczenia się drobnoustrojów w głąb skóry.
Podobnie wewnątrz ciała istnieją bariery, które zapobiegają przemieszczaniu się bakterii w rejony, które u zdrowego człowieka są jałowe. Przerwanie tych barier prowadzi do powstania procesu zapalnego, ropnego, którego rodzaj i ciężkość zależą od:
- zjadliwości bakterii,
- stanu odporności chorego,
- lokalizacji i budowy anatomicznej danej okolicy ciała.